Si stima che gli osteofiti spinali cervicali colpiscano dal 10 al 30% della popolazione generale; tuttavia tendono ad essere largamente asintomatici. Sintomi come disfagia, disfonia e/o dispnea possono essere osservati quando l’iperostosi coinvolge il margine anteriore delle vertebre cervicali, più frequentemente (75%) nella popolazione sopra i 60 anni.
Queste anomalie scheletriche sono considerate da vari autori come reperti radiografici accidentali piuttosto che una malattia. Tuttavia, in questi casi, un’entità da considerare è un’anomalia reumatologica sistemica di eziologia sconosciuta, l’iperostosi scheletrica idiopatica diffusa (DISH) o malattia di Forestier descritta nel 1950. Essa produce una calcificazione-ossificazione del legamento longitudinale anteriore. La regione dorsale bassa è la più colpita nella colonna vertebrale. La disfagia è il sintomo più comune quando la malattia colpisce la colonna cervicale (livelli C3-C5), meno frequente è la dispnea, entrambe secondarie alla compressione estrinseca dell’esofago e della trachea. La malattia di Forestier non è rara, ma è spesso non diagnosticata. Al giorno d’oggi, la prevalenza riportata di DISH varia dal 3 al 30%, colpisce più frequentemente gli uomini che le donne (2:1), il picco di incidenza è nei pazienti intorno ai 60 anni.
La disfagia in questi casi inizia tipicamente con un disagio nella deglutizione di solidi e progredisce verso i liquidi, evolvendo progressivamente verso la disfagia. È comunemente di natura progressiva e la presentazione acuta è molto insolita. Ci sono diverse teorie per spiegare la disfagia:
- Crescita dove l’esofago è ancorato anatomicamente.
- Ostruzione fisica del lume esofageo per compressione estrinseca.
- Stenosi del lume esofageo per infiammazione o spasmi muscolari dovuti alla frizione tra i tessuti molli e gli speroni ossei.
- Ristretto movimento dell’epiglottide che porta a una protezione incompleta delle vie aeree inferiori.
- Chiusura glottale incompleta a causa della limitata mobilità della piega vocale e della restrizione dei movimenti laringei.
- Riduzione della parete della faringe con conseguente ritenzione di cibo e alterazione del trasporto del bolo alimentare.
- Neuropatia dovuta alla compromissione del nervo laringeo ricorrente.
Sono state fatte numerose ipotesi eziologiche sui fattori di rischio associati alla DISH, come traumi, esposizione alla vitamina A e fattori endocrini e metabolici come obesità, diabete mellito (DM) di tipo 2, iperuricemia e dislipidemia. Tuttavia, le associazioni definitive devono ancora essere studiate e sviluppate. Non c’è una correlazione definitiva tra i sintomi e la dimensione degli osteofiti: tuttavia, l’età avanzata è stata correlata alla gravità dei sintomi. Questo porta a vari rapporti che trovano la correlazione più forte con la DISH essendo il sesso e l’età.
Denko e Malemud hanno trovato che i pazienti con DISH tendono ad avere livelli più alti di insulina e ormone della crescita. L’ormone della crescita induce la produzione locale di fattore di crescita insulino-simile-1, che a sua volta stimola la fosfatasi alcalina e l’attività del collagene di tipo 2 negli osteoblasti.
Un recente studio ha suggerito che le alterazioni dell’espressione genica potrebbero avere un ruolo in questo tipo di iperostosi (compreso il coinvolgimento della sintesi del collagene). Recentemente, bassi livelli di DKK-1 (coinvolto nella regolazione della formazione e della rigenerazione dell’osso) sono stati collegati a casi di grave ossificazione.31 Questa scoperta conclude che un’alterazione di DKK-1 può contribuire all’iperostosi scheletrica. L’imaging radiologico è senza dubbio indispensabile per diagnosticare la DISH. Esse includono raggi X, CT, e/o risonanza magnetica.
I criteri radiologici specifici per la diagnosi della malattia di Forestier sono stati descritti da Resnick e Niwayama nel 1970 e sono ancora utilizzati oggi:
- Calcificazione fluente e ossificazione dell’aspetto anterolaterale di quattro corpi vertebrali contigui.
- Preservazione dell’altezza del disco intervertebrale nei segmenti coinvolti senza cambiamenti radiografici della malattia degenerativa del disco.
- Assenza di anchilosi e degenerazione dell’articolazione intervertebrale o apofisaria, sclerosi o fusione ossea intra-articolare.
Una caratteristica radiografica del coinvolgimento della colonna vertebrale è la presenza di iperostosi della corteccia lungo la superficie anteriore delle vertebre (Figura 1). Gradualmente, si formano osteofiti allungati sul margine anteriore delle vertebre e crescono attraverso lo spazio discale. La disfagia da osteofiti cervicali (di solito situati nelle regioni anteriori e laterali dei corpi vertebrali) si è manifestata da C3 a C6. Gli osteofiti originati a livello della quinta e sesta vertebra cervicale sono di solito quelli implicati in questo sintomo.
Alcuni autori eseguono una risonanza magnetica (MRI) cercando inoltre un coinvolgimento intramidollare. La potenziale ostruzione meccanica potrebbe essere valutata con l’endoscopia nasale (Figura 2), la deglutizione con bario, l’esofagramma e gli studi video fluoroscopici.
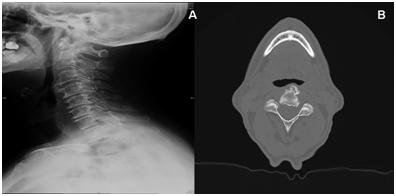
Figura 1: A: immagine radiografica cervicale laterale B: vista assiale CT; entrambe mostrano iperostosi della corteccia lungo la superficie anteriore delle vertebre. Gradualmente, si formano osteofiti allungati sul margine anteriore delle vertebre e crescono attraverso lo spazio discale.
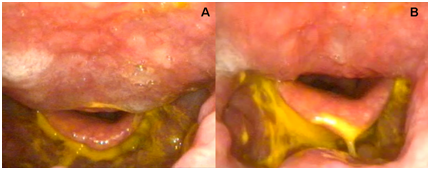
Figura 2: A, B Vista endoscopica durante una valutazione clinica della disfagia di un paziente con la malattia di Forestier. Notare lo spazio minimo tra l’epiglottide e la parete faringea posteriore
Altre cause di disfagia devono essere scartate prima di considerare la compressione osteofitica come imputabile. Spondilite anchilosante, spondilosi deformante, malattie degenerative dei dischi intervertebrali, osteoartrite devono essere escluse. I sintomi e i segni radiologici della DISH possono essere imitati da queste e altre cause meno comuni come i disturbi della mobilità esofagea, le anomalie vascolari e i disturbi neurologici. Anche la possibilità di una malignità non dovrebbe essere trascurata.
Il trattamento della DISH si basa su un approccio conservativo multidisciplinare. Il trattamento conservativo sembra plausibile per avere un effetto sulla riduzione dell’infiammazione e del gonfiore (almeno temporaneamente). La disfagia può essere trattata per iniziare in modo non chirurgico con farmaci antinfiammatori (compresi gli steroidi), farmaci antireflusso, rilassanti muscolari, restrizioni dietetiche, terapia della parola e della deglutizione. Possono anche essere necessari cambiamenti posturali durante la deglutizione. Questi metodi possono offrire un sollievo temporaneo nei pazienti affetti da disfagia, il trattamento a lungo termine è spesso difficile a causa della sua eziologia poco compresa. I farmaci tra cui i bifosfonati sono stati proposti anche come parte del trattamento di Forestier.
Le indicazioni per il trattamento chirurgico sono principalmente dopo un trauma cervicale, la compromissione delle vie aeree e la disfagia refrattaria al trattamento conservativo. Può anche essere previsto quando la disfagia è così grave e si avvicina all’afagia o se il paziente ha subito una notevole perdita di peso. Il trattamento chirurgico per la DISH comporta una semplice escissione dell’osteofita (osteofitectomia) per cominciare. Il miglioramento clinico potrebbe essere ottenuto solo con una resezione parziale, o anche con la resezione solo degli osteofiti più grandi, tenendo conto che la resezione completa non è sempre possibile.
Le procedure chirurgiche includono l’approccio anterolaterale, posterolaterale o transorale. L’approccio anterolaterale (approccio Smith-Robinson) è preferito per le lesioni che colpiscono il livello inferiore della colonna cervicale. Questo accesso fornisce una rapida e buona esposizione ai grandi vasi e alle strutture neurologiche. L’accesso posterolaterale comporta un rischio maggiore di lesione della catena simpatica. Di solito è usato per avvicinarsi a C3-C6. La DISH colpisce principalmente la regione C3-C6, l’approccio antero-laterale al collo è considerato dalla maggior parte degli autori. Un vantaggio estetico e un rischio minore di colpire le strutture neurovascolari possono essere ottenuti tramite l’approccio transorale o transfaringeo. Le lesioni della colonna cervicale alta (C1-C2) possono richiedere questo approccio. Potrebbero essere necessarie ulteriori procedure chirurgiche, tra cui la decompressione spinale, la discectomia, la fusione spinale e la tracheostomia secondaria.
La disfagia postoperatoria può anche essere osservata a causa di danni alle strutture circostanti, in particolare ai nervi laringei ricorrenti e superiori. Altre complicazioni post-trattamento includono polmonite; neuroprassia del nervo laringeo, neuroprassia del nervo mandibolare marginale, disturbi della motilità esofagea, ictus e morte.
Studi recenti indicano che le ossificazioni possono ripresentarsi diversi anni dopo una resezione chirurgica iniziale riuscita. La disfagia dovuta al coinvolgimento cervicale della malattia di Forestier è un’entità rara. Gli esami complementari sono indispensabili per fare una diagnosi positiva e differenziale così come le loro possibilità terapeutiche. Fattori come l’obesità, il diabete mellito e la sindrome metabolica sono tutti positivamente associati allo sviluppo e alla progressione della malattia. La storia naturale definitiva e i criteri diagnostici rimangono controversi.