Zervikale Wirbelsäulenosteophyten betreffen schätzungsweise 10 bis 30 % der Allgemeinbevölkerung; dennoch sind sie in der Regel weitgehend asymptomatisch. Symptome wie Dysphagie, Dysphonie und/oder Dyspnoe können beobachtet werden, wenn die Hyperostose den vorderen Rand der Halswirbel betrifft, was häufiger (75 %) in der Bevölkerung über 60 Jahren der Fall ist.
Diese Skelettanomalien werden von verschiedenen Autoren als zufällige Röntgenbefunde und nicht als Krankheit angesehen. In diesen Fällen ist jedoch eine systemische rheumatologische Anomalie unbekannter Ätiologie, die diffuse idiopathische Skeletthyperostose (DISH) oder die 1950 beschriebene Forestier-Krankheit in Betracht zu ziehen. Sie führt zu einer Verkalkung und Verknöcherung des vorderen Längsbandes. Der untere Rückenbereich der Wirbelsäule ist am stärksten betroffen. Dysphagie ist das häufigste Symptom, wenn die Krankheit die Halswirbelsäule (Ebenen C3-C5) betrifft, seltener ist Dyspnoe, beides sekundär zur extrinsischen Kompression der Speiseröhre und der Luftröhre. Die Forestier-Krankheit ist nicht selten, wird aber häufig nicht diagnostiziert. Heutzutage liegt die gemeldete Prävalenz von DISH zwischen 3 und 30 %, Männer sind häufiger betroffen als Frauen (2:1), und der Höhepunkt der Erkrankung liegt bei Patienten im Alter von 60 Jahren.
Die Dysphagie beginnt in diesen Fällen typischerweise mit Beschwerden beim Schlucken von fester Nahrung und schreitet beim Schlucken von Flüssigkeiten fort und entwickelt sich allmählich zu einer Dysphagie. Die Dysphagie ist in der Regel progredient, und ein akutes Auftreten ist sehr ungewöhnlich. Es gibt mehrere Theorien zur Erklärung der Dysphagie:
- Wachstum an der Stelle, an der die Speiseröhre anatomisch verankert ist.
- Physikalische Obstruktion des Ösophaguslumens durch extrinsische Kompression.
- Stenose des Ösophaguslumens durch Entzündung oder Muskelkrämpfe aufgrund von Reibung zwischen dem weichen Gewebe und Knochenspornen.
- Eingeschränkte Bewegung des Kehldeckels, die zu einem unvollständigen Schutz der unteren Atemwege führt.
- Unvollständiger Glottisverschluss durch eingeschränkte Stimmlippenbeweglichkeit und Einschränkung der Kehlkopfbewegungen.
- Verengung der Rachenwand, die zu einer Nahrungsretention und einem veränderten Transport des Nahrungsbolus führt.
- Neuropathie aufgrund einer Beeinträchtigung des Nervus laryngeus recurrentis.
Zahlreiche ätiologische Hypothesen wurden bezüglich der mit DISH assoziierten Risikofaktoren aufgestellt, wie z. B. Trauma, Vitamin-A-Exposition sowie endokrine und metabolische Faktoren wie Adipositas, Diabetes mellitus Typ 2 (DM), Hyperurikämie und Dyslipidämie. Endgültige Zusammenhänge müssen jedoch noch untersucht und entwickelt werden. Es gibt keinen schlüssigen Zusammenhang zwischen den Symptomen und der Größe der Osteophyten: Allerdings wurde ein Zusammenhang zwischen fortgeschrittenem Alter und der Schwere der Symptome festgestellt. In verschiedenen Berichten wurde festgestellt, dass Geschlecht und Alter am stärksten mit DISH korrelieren.
Denko und Malemud stellten fest, dass DISH-Patienten tendenziell höhere Insulin- und Wachstumshormonspiegel aufweisen. Das Wachstumshormon induziert die lokale Produktion des insulinähnlichen Wachstumsfaktors-1, der wiederum die Aktivität der alkalischen Phosphatase und des Typ-2-Kollagens in den Osteoblasten stimuliert.
Eine neuere Studie deutet darauf hin, dass Veränderungen in der Genexpression bei dieser Art von Hyperostose eine Rolle spielen könnten (einschließlich der Beteiligung der Kollagensynthese). Kürzlich wurden niedrige DKK-1-Spiegel (die an der Regulierung der Knochenbildung und -regeneration beteiligt sind) mit Fällen von schwerer Verknöcherung in Verbindung gebracht.31 Dieser Befund lässt den Schluss zu, dass eine Veränderung von DKK-1 zur Skeletthyperostose beitragen kann. Die radiologische Bildgebung ist für die Diagnose von DISH zweifelsohne unerlässlich. Dazu gehören Röntgen, CT und/oder Magnetresonanztomographie.
Die spezifischen radiologischen Kriterien für die Diagnose der Forestier-Krankheit wurden 1970 von Resnick und Niwayama beschrieben und werden auch heute noch verwendet:
- Fließende Verkalkung und Verknöcherung der anterolateralen Seite von vier zusammenhängenden Wirbelkörpern.
- Erhalt der Bandscheibenhöhe in den betroffenen Segmenten ohne röntgenologische Veränderungen einer degenerativen Bandscheibenerkrankung.
- Fehlen von Ankylose der Zwischenwirbel- oder Apophysengelenke und Degeneration, Sklerose oder intraartikulärer Knochenfusion.
Ein charakteristisches radiologisches Merkmal der Wirbelsäulenbeteiligung ist das Vorhandensein einer Hyperostose der Rinde entlang der vorderen Oberfläche der Wirbel (Abbildung 1). Nach und nach treten am vorderen Rand der Wirbel längliche Osteophyten auf, die über den Bandscheibenraum hinauswachsen. Dysphagie durch zervikale Osteophyten (in der Regel in den vorderen und seitlichen Bereichen der Wirbelkörper) ist von C3 bis C6 verbreitet. In der Regel sind Osteophyten aus der Höhe des fünften und sechsten Halswirbels für dieses Symptom verantwortlich.
Einige Autoren führen eine Magnetresonanztomographie (MRT) durch, um darüber hinaus nach einer intramedullären Beteiligung zu suchen. Eine mögliche mechanische Obstruktion kann mit einer Nasenendoskopie (Abbildung 2), einem Bariumschluck, einem Ösophagusdiagramm und einer Videofluoroskopie untersucht werden.
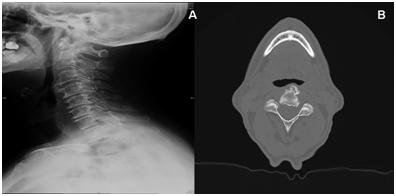
Abbildung 1: A: Seitliches Röntgenbild der Halswirbelsäule; B: CT-Axialansicht; beide zeigen eine Hyperostose der Kortikalis entlang der vorderen Oberfläche der Wirbel. Allmählich treten am vorderen Rand der Wirbel längliche Osteophyten auf, die über den Bandscheibenraum hinauswachsen.
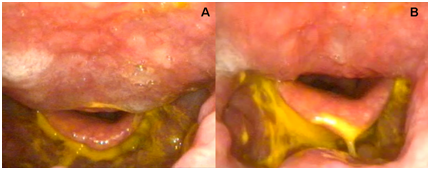
Abbildung 2: A, B Endoskopische Ansicht während einer klinischen Beurteilung der Dysphagie eines Patienten mit Morbus Forestier. Beachten Sie den minimalen Abstand zwischen der Epiglottis und der hinteren Pharynxwand
Andere Ursachen der Dysphagie sollten ausgeschlossen werden, bevor eine osteophytische Kompression als Ursache in Betracht gezogen wird. Spondylitis ankylosans, Spondylosis deformans, degenerative Erkrankungen der Bandscheiben und Arthrose müssen ausgeschlossen werden. Die Symptome und radiologischen Anzeichen der DISH können durch diese und andere, weniger häufige Ursachen wie Störungen der Speiseröhrenbeweglichkeit, Gefäßanomalien und neurologische Störungen nachgeahmt werden. Auch die Möglichkeit einer bösartigen Erkrankung sollte nicht übersehen werden.
Die Behandlung der DISH basiert auf einem konservativen multidisziplinären Ansatz. Es scheint plausibel, dass eine konservative Behandlung die Entzündung und Schwellung (zumindest vorübergehend) reduziert. Die Dysphagie kann zunächst nicht-chirurgisch mit entzündungshemmenden Medikamenten (einschließlich Steroiden), Antireflux-Medikamenten, Muskelrelaxantien, Ernährungseinschränkungen, Sprach- und Schlucktherapie behandelt werden. Auch Haltungsänderungen beim Schlucken können erforderlich sein. Diese Methoden können Patienten mit Schluckstörungen vorübergehend Erleichterung verschaffen, eine langfristige Behandlung ist jedoch aufgrund der unzureichend erforschten Ätiologie oft schwierig. Medikamente, einschließlich Biphosphonate, wurden ebenfalls als Teil der Forestier-Behandlung vorgeschlagen.
Indikationen für eine chirurgische Behandlung sind vor allem nach einem Halswirbeltrauma, einer Beeinträchtigung der Atemwege und einer Dysphagie, die auf eine konservative Behandlung nicht anspricht. Ein chirurgischer Eingriff kann auch in Betracht gezogen werden, wenn die Dysphagie so schwer ist, dass sie einer Aphagie gleichkommt, oder wenn der Patient einen erheblichen Gewichtsverlust erlitten hat. Die chirurgische Behandlung der DISH besteht zunächst in einer einfachen Osteophytenexzision (Osteophytektomie). Eine klinische Verbesserung kann nur durch eine Teilresektion oder sogar nur durch die Resektion der größten Osteophyten erreicht werden, wobei zu berücksichtigen ist, dass eine vollständige Resektion nicht immer möglich ist.
Zu den chirurgischen Verfahren gehören der anterolaterale, der posterolaterale oder der transorale Zugang. Der anterolaterale Zugang (Smith-Robinson-Zugang) wird bei Läsionen, die die untere Ebene der Halswirbelsäule betreffen, bevorzugt. Dieser Zugang ermöglicht einen schnellen und guten Zugang zu den großen Gefäßen und neurologischen Strukturen. Der posterolaterale Zugang birgt ein höheres Verletzungsrisiko für die Sympathikuskette. Er wird in der Regel für den Zugang C3-C6 verwendet. Da die DISH hauptsächlich die Region C3-C6 betrifft, wird von den meisten Autoren der anterolaterale Halszugang in Betracht gezogen. Ein ästhetischer Vorteil und ein geringeres Risiko, neurovaskuläre Strukturen zu beeinträchtigen, lassen sich über den transoralen oder transpharyngealen Zugang erzielen. Bei Läsionen der hohen Halswirbelsäule (C1-C2) kann dies über erforderlich sein. Zusätzliche chirurgische Eingriffe können erforderlich sein, einschließlich spinaler Dekompression, Diskektomie, Wirbelsäulenfusion und sekundärer Tracheotomie.
Postoperative Dysphagie kann auch aufgrund der Schädigung umliegender Strukturen beobachtet werden, insbesondere der Schädigung des rekurrierenden und des oberen Kehlkopfnervs. Weitere Komplikationen nach der Behandlung sind Lungenentzündung, Neuropraxie des Nervus laryngeus, Neuropraxie des Nervus mandibularis marginalis, Ösophagusmotilitätsstörungen, Schlaganfall und Tod.
Rezente Studien weisen darauf hin, dass Verknöcherungen mehrere Jahre nach einer erfolgreichen chirurgischen Resektion erneut auftreten können. Dysphagie aufgrund einer zervikalen Beteiligung der Forestier-Krankheit ist eine seltene Entität. Ergänzende Untersuchungen sind unverzichtbar, um eine eindeutige Diagnose und Differenzialdiagnose sowie deren therapeutische Möglichkeiten zu stellen. Faktoren wie Adipositas, Diabetes mellitus und ein metabolisches Syndrom sind mit der Entwicklung und dem Fortschreiten der Krankheit assoziiert. Der endgültige natürliche Verlauf und die diagnostischen Kriterien bleiben umstritten.