ORIGINÁLNÍ
Gorlin-Goltzův syndrom: léčba bazocelulárního karcinomu obličeje
Gorlin-Goltzův syndrom: management bazocelulárního karcinomu obličeje
Rocío Gilabert Rodrígueza, Pedro Infante Cossíob, Pablo Redondo Parejob, Eusebio Torres Carranzab, Alberto García-Perla Garcíab a Domingo Sicilia Castroa
aSlužba plastické a rekonstrukční chirurgie, Hospital Universitario Virgen del Rocío, Sevilla, Španělsko
bService of Oral and Maxillofacial Surgery, Hospital Universitario Virgen del Rocío, Sevilla, Španělsko
Adresa pro korespondenci
SUMMARY
Úvod/Cíl: Gorlin-Goltzův syndrom (GGS) je autozomálně dominantně dědičné onemocnění, které primárně predisponuje k proliferaci nádorů, jako jsou bazocelulární karcinomy a čelistní keratocysty. Příčinou je mutace genu Patched nacházejícího se na chromozomu 9. Bazocelulární karcinomy vyskytující se u pacientů s GGS jsou obvykle mnohočetné, klinicky polymorfního vzhledu, bez predilekce pohlaví, někdy zjištěné v časném věku a postihující i oblasti nevystavené slunečnímu záření. Jejich klinické chování je proměnlivé, i když někdy mohou být velmi agresivní, zejména v obličeji. Za účelem studia chování bazocelulárních karcinomů u pacientů s GCS byla provedena studie pacientů léčených v naší nemocnici v letech 2001-2011, kteří splňovali kritéria pro toto onemocnění.
Materiál a metody: Do studie bylo zařazeno 11 pacientů s klinickou a/nebo genetickou diagnózou GGG. Studovali jsme rozdělení podle věku a pohlaví, klinických projevů, histologických charakteristik, použité chirurgické techniky, přítomnosti recidivy a vývoje pacientů.
Výsledky: 36 % pacientů mělo bazocelulární karcinomy na obličeji. Počet nádorů na pacienta se pohyboval od 9 do 21. Chirurgická excize byla preferovanou léčbou, ačkoli u všech pacientů se objevily nové léze a recidivy vyžadující několik zákroků. Histologické vyšetření odhalilo kontakt nádoru s chirurgickými okraji nebo jeho blízkost u 28 % lézí.
Závěry: V literatuře není dostatek důkazů pro určení léčby volby mezi různými dostupnými metodami léčby bazocelulárního karcinomu u SGG. Je nutný preventivní přístup vyhýbající se slunečnímu záření.
Klíčová slova: Gorlinův-Goltzův syndrom. Syndrom nevoidního bazocelulárního karcinomu. Bazocelulární karcinom. Queratoquiste maxilar.
ABSTRACT
Úvod/cíl: Gorlin-Goltzův syndrom (GGS) je autozomálně dominantně dědičné onemocnění, které predisponuje především k proliferaci nádorů, jako jsou bazocelulární karcinomy a keratocysty čelistí. Příčinou GGS je mutace genu Patched na chromozomu 9. Bazocelulární karcinomy se u pacientů s GGS obvykle projevují jako mnohočetné nádory, mají polymorfní klinické rysy, nejsou genderově predilekční, někdy se vyskytují v časných stadiích života a postihují i oblasti, které nejsou vystaveny slunečnímu záření. Klinické chování se může lišit a někdy může být velmi agresivní, zejména v obličeji. Za účelem studia chování bazocelulárních karcinomů u pacientů s GGS byla provedena studie u pacientů, kteří splňovali kritéria pro toto onemocnění a byli léčeni v naší nemocnici v letech 2001-2011.
Materiál a metody: Do studie bylo zařazeno 11 pacientů s klinickou a/nebo genetickou diagnózou GGS. Pacienti byli studováni podle pohlaví a věku, klinických aspektů, histologických znaků, provedené chirurgické léčby, přítomnosti recidivy a následného sledování.
Výsledky: Bazocelulární karcinomy se vyskytovaly na obličeji u 36 % pacientů. Počet nádorů na pacienta se pohyboval mezi 9 a 21. Preferovanou léčbou byla chirurgická excize, ačkoli u všech pacientů se objevily nové léze a recidivy, které vyžadovaly několik zákroků. Histologické vyšetření odhalilo kontakt nebo blízkost nádoru s chirurgickými okraji u 28 % lézí.
Závěry: V literatuře není dostatek důkazů pro určení léčby volby mezi různými dostupnými metodami léčby bazocelulárního karcinomu u GGS. Je nutný preventivní přístup, aby se zabránilo vystavení slunečnímu záření.
Klíčová slova: Gorlinův-Goltzův syndrom. Nevoidní bazocelulární karcinom syndrom. Bazocelulární karcinom. Čelistní keratocysta.
Úvod
Gorlinův-Goltzův syndrom (GGS) byl popsán v roce 1960 stejnojmennými autory Gorlinem a Goltzem1. Původně popsali triádu, která tento syndrom charakterizuje: mnohočetné bazocelulární karcinomy, čelistní keratocysty a rozdvojená žebra. V současnosti je známo, že se jedná o genetické onemocnění s autozomálně dominantní dědičností, neúplnou penetrancí a variabilním fenotypem2,3 . Příčinou je mutace genu Patched (PTCH), nádorového supresorového genu nacházejícího se na chromozomu 9 (9q22, 3-q31). Odhadovaná prevalence se v závislosti na zemi pohybuje od 1:57 000 do 1:164 000, přičemž obecně přijímaná průměrná prevalence je přibližně 1:60 0004.
GGS je onemocnění klinicky charakterizované predispozicí ke vzniku mnohočetných novotvarů a také výskytem vývojových anomálií. Klinický začátek se objevuje v dětství nebo dospívání a je doprovázen řadou projevů, z nichž nejčastější je přítomnost četných bazocelulárních karcinomů a čelistních odontogenních keratocyst. Mezi další projevy patří palmoplantární hyperkeratóza, abnormality skeletu, ektopické intrakraniální kalcifikace a dysmorfie obličeje (makrocefalie, rozštěp rtu a patra a závažné oční abnormality)5. Intelektový deficit je přítomen asi v 5 % případů. Mohou se vyskytnout také oční, močopohlavní a kardiovaskulární problémy6 . Maligní meduloblastomy vznikají u 5-10 % pacientů s GGS a mohou být potenciální příčinou časného úmrtí. Diagnóza je stanovena, pokud jsou splněna 2 hlavní nebo 1 hlavní a 2 vedlejší klinická kritéria5 (tabulka 1). Definitivním diagnostickým testem je průkaz mutace v genu PTCH.

Nádory vznikají v SGG v důsledku změny proonkogenů nebo tumor supresorových genů. Ty mají supresorovou funkci vůči proonkogenům. V případě bazocelulárního karcinomu není jasné, který proonkogen se na něm podílí. Dráha RAS je změněna, ale ne ve všech případech. Pokud jde o tumor supresorové geny, zdá se, že p53 hraje při vzniku tohoto nádoru sekundární roli. Predispozice těchto pacientů ke vzniku kožních karcinomů je zřejmě způsobena tím, že buňky postižené mutací jsou náchylnější ke slunečnímu záření kvůli změněným mechanismům opravy DNA. Bazocelulární karcinomy postihují kteroukoli oblast anatomie kůže, ale objevují se hlavně v oblastech vystavených ultrafialovému záření, především na obličeji, zádech a hrudníku. Mezi bazocelulárními karcinomy vyskytujícími se v běžné populaci a u pacientů s GBS existují určité rozdíly. V druhém případě jsou častěji početné, polymorfního vzhledu, nemají pohlavní predilekci a mohou postihnout i oblasti, které nejsou vystaveny slunečnímu záření. Obvykle se klinicky projevují ve více formách6 , v počtu od několika až po stovky, objevují se brzy v životě (i při narození); jejich klinické chování je variabilní, i když někdy mohou být od počátku velmi agresivní, zejména na úrovni obličeje.
Většina dostupných klinických důkazů o léčbě bazocelulárního karcinomu u GTS pochází ze studií provedených u pacientů nepostižených tímto syndromem. Vzhledem k rozsáhlým zkušenostem s těmito nádory v běžné populaci uplatňuje většina autorů stejná terapeutická opatření u pacientů s GBS.
Cílem této studie bylo analyzovat léčbu bazocelulárního karcinomu obličeje u pacientů s GBS s cílem posoudit klinické chování a diagnostická a terapeutická kritéria na základě klinické studie pacientů léčených s GBS v posledních 10 letech v nemocnici Universitario Virgen del Rocío v Seville (Španělsko).
Materiál a metody
Observačním a retrospektivním způsobem byly studovány klinické záznamy pacientů s diagnózou GTS z let 2001-2011, kteří byli vyšetřeni na odděleních ústní a čelistní chirurgie a plastické a rekonstrukční chirurgie. Do studie bylo zařazeno jedenáct pacientů s klinickou a/nebo genetickou diagnózou GGS, přičemž byli vyloučeni pacienti s neúplnou klinickou anamnézou, přestože diagnózu měli. Byly analyzovány epidemiologické údaje (věk a pohlaví) a lékařsko-chirurgické údaje (počet a umístění lézí, histopatologická diagnóza, použitá chirurgická technika, přítomnost recidivy a vývoj). Klinické sledování probíhalo formou pravidelných kontrol s průměrnou dobou trvání 4,5 roku.
Výsledky
Průměrný věk pacientů byl 27 let, většinu tvořili muži (73 %). Ve 45 % případů byl věk v době diagnózy nižší než 20 let. Klinická diagnóza byla stanovena u 9 pacientů (2 hlavní nebo 1 hlavní a 2 vedlejší kritéria), u 2 pacientů byla stanovena genetická diagnóza. Tři pacienti měli rodinnou anamnézu (tabulka 2).

Z hlediska klinických příznaků (tabulka 3) byla nejčastějším klinickým příznakem maxilární keratocysta, která se vyskytovala u 91 % vzorku (10 pacientů). Následovaly skeletální změny (63 %) a charakteristická fasciitida (54 %). U čtyř z 11 pacientů (36 %) se vyvinul bazocelulární karcinom (tabulka 4). Počet lézí u jednoho pacienta se pohyboval od 9 do 21, přičemž u jednoho pacienta nebyl přesný počet lézí zaznamenán. Všechny se nacházely především v oblasti obličeje (obr. 1 a 2), dále pak na krku a zádech. Ve všech případech byla provedena chirurgická excize lézí (obr. 3). Patologie odhalila ve většině případů nodulární histologii a vysoký podíl chirurgických okrajů byl zasažen (28 % lézí mělo kontakt nebo blízkost nádoru k okraji). Ve všech případech bylo provedeno více než jeden chirurgický zákrok.
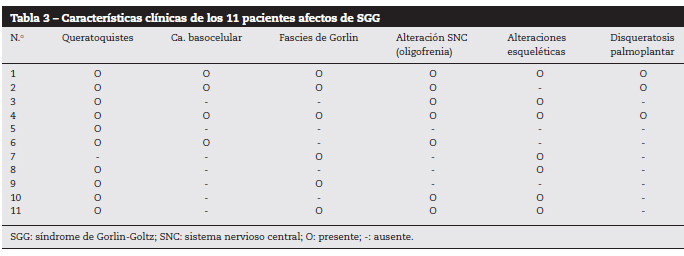

Obrázek 1. Pacient číslo 6.
Vícečetné bazocelulární karcinomy obličeje.
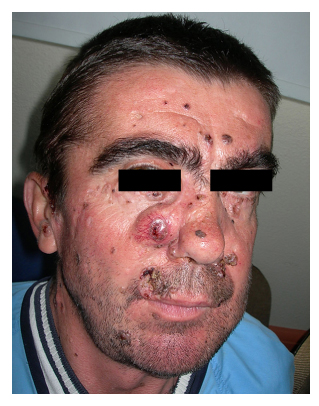
Obrázek 2. Pacient číslo 6.
Vícečetné bazaliomy obličeje. Pacient číslo 2 zobrazující
bazocelulární karcinom na tváři.

Obrázek 3. Pacient číslo 1.
A: Předoperační snímek mnohočetných bazocelulárních karcinomů na obličeji a krku.
B: Bezprostřední pooperační detail po excizi.
U pacienta č. 4 se objevily mnohočetné recidivující bazaliomy v dolní třetině obličeje, které vyžadovaly agresivní excizi včetně mandibulektomie a okamžitou rekonstrukci pomocí 2 po sobě jdoucích volných laloků (fibulární osteoseptokutánní a antebrachiální fasciokutánní) (obr. 4). Pacient č. 6 měl epidermoidní karcinom lokalizovaný na těle dolní čelisti ve spojení s keratocystou a v důsledku toho zemřel.

Obrázek 4. A: Recidivující bazocelulární karcinomy v dolní třetině obličeje.
B: 3D-CT rekonstrukce zobrazující kostní a perineurální postižení.
C: Agresivní excize s mandibulektomií.
D: Komplexní rekonstrukce pomocí 2 po sobě jdoucích volných laloků
(osteoseptokutánní fibula a antebrachiální fasciokutánní se šlachou palmaris minor).
E: Pooperační panoramatický snímek.
F: Pooperační snímek pacienta.
Diskuse
Na začátku byl proveden přehled literatury s cílem zhodnotit vědecké informace publikované o SGG v posledních 10 letech, který odhalil rostoucí zájem o toto téma, především v časopisech z oblasti dermatologie, ústní a čelistní chirurgie, stomatologie a genetiky. Největší počet článků je seskupen v dermatologických časopisech, pravděpodobně proto, že bazocelulární karcinomy jsou jedny z nejčastějších a nejčastěji se opakujících lézí a nacházejí se v místě (zejména na kůži obličeje), kde jsou lépe viditelné a snadno diagnostikovatelné. Další skupinou časopisů podle četnosti jsou časopisy z oborů ústní a čelistní chirurgie, stomatologie a genetiky. Keratocysty horní čelisti jsou nejčastějšími lézemi u tohoto syndromu a v mnoha případech jsou vůdčím příznakem, který určuje diagnózu.
V našem souboru byla keratocysta horní čelisti, jak se hojně uvádí v literatuře, nejčastějším klinickým příznakem přítomným u 10 pacientů. Pouze jeden pacient neměl čelistní keratocysty, ačkoli nízký věk tohoto pacienta může vysvětlovat nedostatek času pro jejich vznik (pacient č. 7). Zřetelně převažovali muži, ačkoli v literatuře není popsána žádná genderová predilekce, takže vzhledem k malému vzorku nelze z této skutečnosti vyvozovat žádné závěry. Jsou zde 4 typické případy SGG s vysokou fenotypovou expresí (pacienti č. 1, 2, 4 a 6), u kterých můžeme pozorovat, že převažují klinické projevy (keratocysty čelistí a bazocelulární karcinomy). Ačkoli se ve většině případů předpokládá postižený rodič, v našem souboru tomu tak není, neboť pouze u 3 pacientů (27 oproti 70-80 % uváděným v literatuře) je znám alespoň jeden postižený člen rodiny (tabulka 2). U čtyř z 11 pacientů s SGG se vyvinul bazocelulární karcinom. To představuje 36 % postižení, což je nízké procento ve srovnání s 90 %, které se u tohoto onemocnění klasicky uvádí. Je důležité upozornit na nízký věk některých pacientů. Ačkoli tyto léze byly u tohoto syndromu popsány již při narození, není to pravidlem a pro klinickou expresi je nutná několikaletá expozice rizikovým faktorům (ultrafialové záření). Průměrný věk pacientů s bazocelulárním karcinomem v této sérii však byl 39 let (nejmladší 19 let).
Bazocelulární karcinom je považován za jeden z nejčastějších maligních kožních nádorů, zejména u bělochů v geografických oblastech blízko rovníku, kde je spojen s expozicí ultrafialovému záření u jedinců se světlou pletí.7 V běžné populaci se toto onemocnění vyskytuje mezi šestou a sedmou dekádou života a jeho výskyt v posledních letech výrazně vzrostl. V běžné populaci se toto onemocnění vyskytuje mezi šestou a sedmou dekádou života a jeho výskyt se v posledních letech výrazně zvýšil. Chronické vystavení slunečnímu záření je hlavní příčinou vzniku bazocelulárního karcinomu, a proto se léze obvykle vyskytují na exponovaných částech těla: na obličeji, uších, krku, pokožce hlavy, ramenou a zádech. Mezi známé etiologické faktory patří mimo jiné expozice ultrafialovému záření (krátkodobá i dlouhodobá), některé chemické karcinogeny (arsen a uhlovodíky), ionizující záření a chronické podráždění. Existuje několik syndromových forem, mimo jiné xeroderma pigmentosum a bazocelulární nevoidní syndrom (BNS)8.
Léčba bazocelulárního karcinomu u BNS je málo prozkoumaná a týká se především konzervativní léčby. Pauwels a kol. prezentovali fotodynamickou terapii jako možnost léčby bazocelulárního karcinomu u pacientů s SGG s příznivými výsledky ve srovnání s chirurgickým zákrokem9. Micali a kol. analyzovali úlohu lokálního imiquimodu při léčbě bazocelulárního karcinomu u pacientů s SGG a zdůraznili tuto léčebnou modalitu jako účinnou možnost vzhledem k vysoké spolupráci pacientů, kteří ji upřednostňují před několikanásobnou chirurgickou excizí10. Ve studiích zabývajících se léčbou bazocelulárního karcinomu v běžné populaci vyniká mezi ostatními terapeutickými možnostmi chirurgická léčba (prostá excize s klinickým sledováním lézí s postižením okrajů)11-13. Ačkoli se chování bazocelulárního karcinomu v běžné populaci liší od chování GTS, zdá se, že dokud nebudou k dispozici další specifické studie, je více než rozumné aplikovat rozsáhlé zkušenosti, které máme, na tyto pacienty.
Léčba bazocelulárních karcinomů zahrnuje úplné odstranění léze, které lze provést několika metodami. Chirurgická excize je nejčastěji používaným postupem a zdá se, že panuje shoda v tom, že je to nejlepší možnost vzhledem k vysoké míře vyléčení, zejména u malých a středně velkých lézí. Další možnosti (kryoterapie, elektrodesikace a kyretáž, radioterapie, lokální chemoterapie atd.) se používají u pacientů, u nichž je chirurgický zákrok kontraindikován14 , a to buď z důvodu vlastností nádoru (počet nebo velikost), nebo z důvodu obecných faktorů pacienta (věk, anesteziologické riziko atd.). Vzhledem k tomu, že tyto nádory mohou být velmi agresivní s perineurální infiltrací a multifokalitou, a zejména v případech recidivy, mohou někdy vyžadovat rozsáhlé resekce, které zanechávají defekty vyžadující komplexní rekonstrukce, jako tomu bylo u pacienta č. 4, u kterého byla provedena rekonstrukce dolní čelisti pomocí mikrovaskularizované fibuly a radiálního laloku.
Chirurgické odstranění bazocelulárního karcinomu má více než 90% míru vyléčení. Chirurgické okraje jsou dobře definované, pokud jsou okraje čisté, uvažuje se o vyléčení. Stejně jako u jiných forem léčby se na celkové prognóze podílí velikost, lokalizace a histologický podtyp. Neexistuje žádné jednotné doporučení ohledně hranice chirurgických okrajů. Většina chirurgů volí u malých, dobře ohraničených lézí okraj minimálně 3 až 5 mm v ploše i hloubce a u velkých, agresivních lézí 1 cm nebo více.
Management je kontroverzní u nádorů, u nichž patologicko-anatomická zpráva uvádí, že okraje jsou zasaženy. Různé studie u nesyndromických pacientů uvádějí pozitivní postižení okrajů mezi 4 a 16,6 %15-18. V našem souboru mělo 28 % lézí histologicky blízké a/nebo zapojené okraje, což je vysoká míra ve srovnání s lézemi uváděnými v běžné populaci. Z literatury vyplývá, že v oblasti hlavy a krku je vyšší míra postižení okrajů, což lze vysvětlit obtížností odstranění nádoru bez poškození ušlechtilých anatomických struktur16,17. Ve velkých sériích se sledováním pacientů s bazocelulárními karcinomy byla u lézí s neúplnou resekcí pozorována pouze 25% míra recidivy po 5 letech13. Konzervativní léčba s následným sledováním a pozorováním se v těchto případech jeví jako nejrozumnější přístup19,20, přičemž je třeba mít na paměti, že po chirurgické reintervenci se prokáže pouze 28-54 % postižených okrajů15-18. 15-18 U pacientů s SGG se tento přístup sledování a observace jeví jako velmi vhodný u nádorů s blízkými a/nebo pozitivními histologickými okraji bez známek perineurálního rozšíření a v oblastech snadno přístupných k exploraci, a to i s ohledem na vysokou pravděpodobnost sporadického výskytu nových karcinomů a jejich multidimenzionalitu, která může v dlouhodobém horizontu vyžadovat několik dalších chirurgických zákroků v dané oblasti.
Mohsova mikrografická operace je chirurgickou léčbou volby u recidivujících lézí v ohrožených oblastech (oční víčka, orbitální okraje atd.)21. Je také indikována u nádorů, jejichž klinické charakteristiky (histologický podtyp, špatně ohraničené hranice, tendence k recidivám) nebo umístění je klasifikují jako vysoce rizikové22. Jeho výhoda spočívá v metodice postupu, která umožňuje 100% kontrolu chirurgických okrajů, a to jak v hloubce, tak na povrchu. To zase může zajistit kompletní resekci nádoru, zaručit maximální zachování zdravé tkáně a sekundárně optimalizovat následnou rekonstrukci.
Ačkoli SGG nelze vyléčit, včasná diagnóza pomáhá zajistit multidisciplinární přístup, aby se předešlo komplikacím, jako je vznik nových bazocelulárních karcinomů v důsledku vystavení slunečnímu záření nebo mnohočetné keratocysty, které mohou zničit čelisti. Bazocelulární karcinom je zhoubný nádor, který nemetastazuje, ale může být velmi agresivní, pokud pronikne do hlubších vrstev kůže. Vzhledem k tomu, že chirurgická excize je nejúčinnější možností léčby bazocelulárního karcinomu v SGG, je důležitý preventivní lékařský přístup, který se snaží léze léčit, když jsou malé, aby se snížily pooperační následky. Ačkoli existuje několik specializací, které mají s SGG rozsáhlé zkušenosti, o čemž svědčí velký počet publikací, primární péče v této oblasti chybí, přičemž je nezbytné podporovat zdravotní výchovu nebo školení odborníků v tomto sektoru, aby se zvýšila včasná diagnostika a následně včasné zahájení léčby a zlepšení prognózy. Výsledky několika epidemiologických studií ukázaly, že riziko vzniku bazocelulárního karcinomu vykazuje silnou pozitivní korelaci s expozicí UV záření, a proto by se tito pacienti měli vyhýbat nadměrnému slunění. Stejně tak je třeba se pokud možno vyhnout radioterapii kvůli riziku výskytu a recidivy bazocelulárních karcinomů. Chemoprevencí lze předejít kožním lézím. Analogy vitaminu A, jako jsou retinoidy nebo izotretinoin, mohou hrát důležitou roli v prevenci nebo oddálení vzniku nových bazocelulárních karcinomů.
Shrnem lze říci, že bazocelulární karcinomy u pacientů s GGS jsou spojeny se změnami v mechanismu potlačování nádorů v důsledku mutací v genu PTCH, což vede ke sporadickému výskytu těchto nádorů zejména ve vztahu k ultrafialovému záření. Mezi klinickými charakteristikami bazocelulárních karcinomů u pacientů s SGG a v běžné populaci existují rozdíly, zejména pokud jde o počet lézí (vyšší u SGG), věk vzniku (nižší u SGG) a chování (vyšší agresivita a míra recidiv u SGG). V našem přehledu 11 pacientů mělo 36 % bazocelulární karcinomy v obličeji. V literatuře je nejrozšířenějším způsobem léčby chirurgická excize, která byla použita i ve všech našich případech. V našem souboru mělo 28 % nádorů těsné a/nebo porušené histologické okraje, což je vysoká míra ve srovnání se soubory v nesyndromické populaci. Nové léze a recidivy byly zjištěny u 100 % pacientů po počáteční léčbě. Existující údaje v literatuře jsou nedostatečné k tomu, aby bylo možné se na základě důkazů rozhodnout mezi různými dostupnými léčebnými postupy pro léčbu bazocelulárního karcinomu u SGG. Doporučuje se preventivní přístup zamezující expozici UV záření.
Etická odpovědnost
Ochrana lidí a zvířat. Autoři prohlašují, že v rámci tohoto výzkumu nebyly prováděny žádné pokusy na lidech ani na zvířatech.
Důvěrnost údajů. Autoři prohlašují, že v tomto článku nejsou uvedeny žádné údaje o pacientech.
Právo na soukromí a informovaný souhlas. Autoři prohlašují, že v tomto článku nejsou uvedeny žádné údaje o pacientech.
Konflikt zájmů
Autoři prohlašují, že nejsou ve střetu zájmů.
Bibliografie
1. Gorlin RJ, Goltz RW. Mnohočetný nevoidní bazocelulární epiteliom, cysta čelisti a rozdvojené žebro. Syndrom. N Engl J Med. 1960; 262:908-12.
2. Stoelinga PJ, Peters JH, van de Staak WJ, Cohen MM. Některé nové poznatky o syndromu bazocelulárního névu. Oral Surg Oral Med Oral Pathol. 1973; 36:686-92.
3. Totten JR. Syndrom mnohočetného nevoidního bazocelulárního karcinomu. Zpráva o výskytu ve čtyřech generacích jedné rodiny. Rakovina. 1980; 46:1456-62.
4. Visioli F, Martins CA, Heitz C, Rados PV, Sant’Ana Filho M. Je syndrom nevoidního bazocelulárního karcinomu skutečně tak vzácný? Návrh vyšetřovacího protokolu na základě série případů. J Oral Maxillofac Surg. 2010; 68:903-8.
5. Evans DG, Ladusans EJ, Rimmer S, Burnell LD, Thakker N, Farndon PA. Komplikace syndromu nevoidního bazocelulárního karcinomu: výsledky populační studie. J Med Genet. 1993; 30:460-4.
6. Díaz-Fernández JM, Infante-Cossío P, Belmonte-Caro R, Ruiz-Laza L, García-Perla-García A, Gutiérrez-Pérez JL. Syndrom bazocelulárního névu. Prezentace šesti případů a přehled literatury. Med Oral Patol Oral Cir Bucal. 2005; 10 Suppl 1:E57-66.
7. Roewert-Huber J, Lange-Asschenfeldt B, Stockfleth E, Kerl H. Epidemiologie a etiologie bazocelulárního karcinomu. Br J Dermatol. 2007; 157 Suppl 2:47-51.
8. Kyrgidis A, Tzellos TG, Vahtsevanos K, Triaridis S. New concepts for basal cell carcinoma. Demografické, klinické a histologické rizikové faktory a biomarkery. Systematický přehled důkazů týkajících se rizika vzniku nádoru, náchylnosti k druhému primárnímu nádoru a recidivě. Jurg Surg Res. 2010; 159:545-56.
9. Pauwels C, Mazereeuw-Hautier J, Basset-Seguin N, Livideanu C, Viraben R, Paul C, et al. Topická fotodynamická terapie methyl aminolevulinátem pro léčbu bazocelulárních karcinomů u pacientů se syndromem bazocelulárního névu zlepšuje spokojenost pacientů a snižuje potřebu chirurgických zákroků. J Eur Acad Dermatol Venereol. 2011; 25:861-4.
10. Micali G, de Pasquale R, Caltabiano R, Impallomeni R, Lacarrubba F. Lokální léčba povrchových a nodulárních bazaliomů imiquimodem u pacientů postižených syndromem bazocelulárního névu: předběžná zpráva. J Dermatolog Treat. 2002; 13:123-7.
11. Chren MM, Torres JS, Stuart SE, Bertenthal D, Labrador RJ, Boscardin WJ. Recurence po léčbě nemelanomového karcinomu kůže: prospektivní kohortová studie. Arch Dermatol. 2011; 147:540-6.
12. Wallace DL, Jaffe W. Odpověď na: Do basal cell carcinoma recurrent after complete conventional surgical excision? R.W. Griffiths, S.K., Suvarna. J. Stone BJPS. 2005; 58:795-805. J Plast Reconstr Aesthet Surg 2006;59:1247.
13. Sherry KR, Reid LA, Wilmshurst AD. Pětiletý přehled excizí bazocelulárního karcinomu. J Plast Reconstr Aesthet Surg. 2010; 63:1485-9.
14. Kopera D, Cerroni L, Fink-Puches R, Kerl H. Různé způsoby léčby u pacienta se syndromem nevoidního bazocelulárního karcinomu. J Am Acad Dermatol. 1996; 34:937-9.
15. Patel SS, Cliff SH, Ward Booth P. Neúplné odstranění bazocelulárního karcinomu: jaká je hodnota dalšího chirurgického zákroku. Oral Maxillofac Surg. 2012. (Epub před tiskem).
16. Farhi D, Dupin N, Palangié A, Carlotti A, Avril MF. Inkompletní excize bazocelulárního karcinomu: četnost a související faktory u 362 po sobě jdoucích případů. Dermatol Surg. 2007; 33:1207-14.
17. Bogdanov-Berezovsky A, Cohen A, Glesinger R, Cagnano E, Krieger Y, Rosenberg L. Clinical and pathological findings in reexcision of incompletely excised basal cell carcinomas. Ann Plast Surg. 2001; 47:299-302.
18. Kumar P, Orton CI, McWilliam LJ, Watson S. Incidence neúplné excize u chirurgicky léčeného bazocelulárního karcinomu: retrospektivní klinický audit. Br J Plast Surg. 2000; 53:563-6.
19. Griffiths RW, Suvarna SK, Stone J. Basal cell carcinoma histological clearance margins: an analysis of 1539 conventionally excised tumours. Ještě širší a hlubší? J Plast Reconstr Aesthet Surg. 2007; 60:41-7.
20. Anthony ML. Chirurgická léčba nemelanomového karcinomu kůže. AORN J. 2000; 71:552-4. 556-8, 560-4.
21. Mosterd K, Krekels GA, Nieman FH, Ostertag JU, Essers BA, Dirksen CD, et al. Surgical excision versus Mohs‘ micrographic surgery for primary and recurrent basal-cell carcinoma of the fa a prospective randomized controlled trial with 5-years‘ follow-up. Lancet Oncol. 2008; 9:1149-56.
22. Galimberti G, Pontón Montaño A, Ferrario D, Kowalczuk A, Galimberti R. Mohs micrographic surgery for the treatment of basal cell carcinoma. Actas Dermosifiliogr. 2010; 101:853-7.