- Qu’est-ce que la thrombocytopénie immunitaire ?
- Overview
- Types de thrombocytopénie immunitaire
- Outlook
- Autres noms de la thrombocytopénie immunitaire
- Qu’est-ce qui cause la thrombocytopénie immunitaire ?
- Qui est à risque de thrombocytopénie immunitaire ?
- Quels sont les signes et les symptômes de la thrombocytopénie immunitaire ?
- Comment la thrombocytopénie immunitaire est-elle diagnostiquée ?
- Comment traite-t-on la thrombocytopénie immunitaire ?
- Comment peut-on prévenir la thrombocytopénie immunitaire ?
- Vivre avec une thrombocytopénie immunitaire
- Trombocytopénie immunitaire pendant la grossesse
- Essais cliniques
Qu’est-ce que la thrombocytopénie immunitaire ?
La thrombocytopénie immunitaire (THROM-bo-si-toe-PE-ne-ah), ou PTI, est un trouble de la coagulation. Dans le cas du PTI, le sang ne coagule pas comme il le devrait. Cela est dû à un faible nombre de fragments de cellules sanguines appelés plaquettes (PLATE-LETS) ou thrombocytes (THROM-bo-sites).
Les plaquettes sont fabriquées dans votre moelle osseuse avec d’autres types de cellules sanguines. Elles se collent ensemble (coagulation) pour sceller les petites coupures ou cassures sur les parois des vaisseaux sanguins et arrêter les saignements.
Overview
Sans suffisamment de plaquettes, des saignements peuvent se produire à l’intérieur du corps (saignement interne) ou sous ou à partir de la peau (saignement externe).
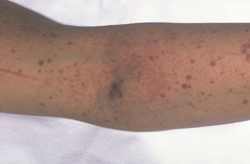
Les personnes qui ont un PTI ont souvent des ecchymoses violettes appelées purpura (PURR-purr-ah). Ces ecchymoses apparaissent sur la peau ou les muqueuses (par exemple, dans la bouche). Les saignements provenant de petits vaisseaux sanguins sous la peau provoquent le purpura.
Les personnes qui ont un PTI peuvent également avoir des saignements qui provoquent de petits points rouges ou violets sur la peau. Ces points de la taille d’une épingle sont appelés pétéchies (peh-TEE-kee-ay). Les pétéchies peuvent ressembler à une éruption cutanée.
Pétéchies (points rouges/violets) et purpura (ecchymoses) sur la peau. Les saignements sous la peau provoquent la couleur violette, brune et rouge des pétéchies et du purpura.
Les personnes qui ont un PTI peuvent également avoir des saignements de nez, des saignements des gencives pendant un travail dentaire ou d’autres saignements difficiles à arrêter. Les femmes qui ont un PTI peuvent avoir des saignements menstruels plus abondants que la normale.
Une quantité importante de saignement peut causer des hématomes (he-mah-TO-mas). Un hématome est une collection de sang coagulé ou partiellement coagulé sous la peau. Il a l’apparence ou la sensation d’une bosse.
Les saignements dans le cerveau à la suite d’un PTI sont très rares, mais peuvent mettre la vie en danger s’ils se produisent.
Dans la plupart des cas, on pense qu’une réponse auto-immune est à l’origine du PTI. Normalement, votre système immunitaire aide votre corps à combattre les infections et les maladies. Mais si vous souffrez de PTI, votre système immunitaire attaque et détruit ses propres plaquettes. La raison pour laquelle cela se produit n’est pas connue.
Le PTI ne peut pas être transmis d’une personne à une autre.
Types de thrombocytopénie immunitaire
Les deux types de PTI sont aigus (temporaires ou à court terme) et chroniques (de longue durée).
Le PTI aigu dure généralement moins de 6 mois. Il survient principalement chez les enfants – garçons et filles – et constitue le type de PTI le plus fréquent. Le PTI aigu survient souvent après une infection virale.
Le PTI chronique dure 6 mois ou plus et touche principalement les adultes. Cependant, certains adolescents et enfants sont atteints de ce type de PTI. Le PTI chronique touche les femmes deux à trois fois plus souvent que les hommes.
Le traitement dépend de la gravité des saignements et de la numération plaquettaire. Dans les cas légers, un traitement peut ne pas être nécessaire.
Outlook
Pour la plupart des enfants et des adultes, le PTI n’est pas une affection grave ou potentiellement mortelle.
Le PTI aigu chez l’enfant disparaît souvent de lui-même en quelques semaines ou mois et ne revient pas. Chez 80 % des enfants qui ont un PTI, la numération plaquettaire revient à la normale dans les 6 à 12 mois. Un traitement peut ne pas être nécessaire.
Pour un petit nombre d’enfants, le PTI ne disparaît pas de lui-même et peut nécessiter un traitement médical ou chirurgical supplémentaire.
Le PTI chronique varie d’une personne à l’autre et peut durer de nombreuses années. Même les personnes qui ont des formes graves de PTI chronique peuvent vivre pendant des décennies. La plupart des personnes qui ont un PTI chronique peuvent arrêter le traitement à un moment donné et maintenir une numération plaquettaire sûre.
Autres noms de la thrombocytopénie immunitaire
- Purpura thrombocytopénique idiopathique (id-ee-o-PATH-ick)
- Purpura thrombocytopénique immunitaire
- Purpura thrombocytopénique auto-immune
Qu’est-ce qui cause la thrombocytopénie immunitaire ?
Dans la plupart des cas, on pense qu’une réponse auto-immune est à l’origine de la thrombocytopénie immunitaire (PTI).
Normalement, votre système immunitaire aide votre corps à combattre les infections et les maladies. Dans le cas du PTI, cependant, votre système immunitaire attaque et détruit les plaquettes de votre corps par erreur. On ne sait pas pourquoi cela se produit.
Chez certaines personnes, le PTI peut être lié à des infections virales ou bactériennes, comme le VIH, l’hépatite C ou H. pylori.
Les enfants qui ont un PTI aigu (de courte durée) ont souvent eu des infections virales récentes. Ces infections peuvent « déclencher » ou mettre en route la réaction immunitaire qui conduit au PTI.
Qui est à risque de thrombocytopénie immunitaire ?
La thrombocytopénie immunitaire (PTI) est un trouble sanguin assez fréquent. Les enfants comme les adultes peuvent développer un PTI.
Les enfants présentent généralement le type aigu (à court terme) de PTI. Le PTI aigu se développe souvent après une infection virale.
Les adultes ont tendance à avoir le type chronique (de longue durée) de PTI. Les femmes sont deux à trois fois plus susceptibles que les hommes de développer un PTI chronique.
Le nombre de cas de PTI augmente parce que les tests sanguins de routine qui peuvent détecter une faible numération plaquettaire sont effectués plus souvent.
Le PTI ne peut pas être transmis d’une personne à l’autre.
Quels sont les signes et les symptômes de la thrombocytopénie immunitaire ?
La thrombocytopénie immunitaire (PTI) peut ne provoquer aucun signe ou symptôme. Cependant, le PTI peut provoquer des saignements à l’intérieur du corps (saignement interne) ou sous ou à partir de la peau (saignement externe). Les signes de saignement peuvent inclure :
- Des ecchymoses ou des zones violacées sur la peau ou les muqueuses (comme dans la bouche). Ces ecchymoses sont appelées purpura. Elles sont causées par des saignements sous la peau et peuvent survenir sans raison connue.
- Taches rouges ponctuelles sur la peau appelées pétéchies. Ces taches se trouvent souvent en groupe et peuvent ressembler à une éruption cutanée. Les saignements sous la peau provoquent des pétéchies.
- Une collection de sang coagulé ou partiellement coagulé sous la peau qui ressemble ou qui est ressentie comme une bosse. Cela s’appelle un hématome.
- Saignements de nez ou saignements des gencives (par exemple, lors d’un travail dentaire).
- Sang dans l’urine ou les selles (défécation).
Tout type de saignement difficile à arrêter peut être un signe de PTI. Cela inclut les saignements menstruels qui sont plus abondants que la normale. Les saignements dans le cerveau sont rares et leurs symptômes peuvent varier.
Un faible taux de plaquettes ne provoque pas directement de douleur, de problèmes de concentration ou d’autres symptômes. Cependant, une faible numération plaquettaire pourrait être associée à la fatigue (lassitude).
Comment la thrombocytopénie immunitaire est-elle diagnostiquée ?
Votre médecin diagnostiquera la thrombocytopénie immunitaire (PTI) en fonction de vos antécédents médicaux, d’un examen physique et des résultats des tests.
Votre médecin voudra s’assurer que votre faible taux de plaquettes n’est pas dû à une autre affection (comme une infection) ou à des médicaments que vous prenez (comme des médicaments de chimiothérapie ou de l’aspirine).
Historique médical
Votre médecin pourra vous poser des questions sur :
- Vos signes et symptômes de saignement et tout autre signe ou symptôme que vous présentez
- Si vous avez des maladies qui pourraient faire baisser votre taux de plaquettes ou provoquer des saignements
- Les médicaments ou tout complément ou remède en vente libre que vous prenez et qui pourraient provoquer des saignements ou faire baisser votre taux de plaquettes
Examen physique
Lors d’un examen physique, votre médecin recherchera des signes de saignement et d’infection. Par exemple, votre médecin peut rechercher des zones violacées sur la peau ou les muqueuses et des points rouges ponctuels sur la peau. Ce sont des signes de saignement sous la peau.
Tests diagnostiques
Vous aurez probablement des tests sanguins pour vérifier votre taux de plaquettes. Ces tests comprennent généralement :
- Un hémogramme complet. Ce test vérifie le nombre de globules rouges, de globules blancs et de plaquettes dans votre sang. Dans le cas du PTI, le nombre de globules rouges et de globules blancs est normal, mais le nombre de plaquettes est faible.
- Un frottis sanguin. Pour ce test, un peu de votre sang est mis sur une lame. Un microscope est utilisé pour examiner vos plaquettes et d’autres cellules sanguines.
Vous pouvez également subir un test sanguin pour vérifier la présence d’anticorps (protéines) qui attaquent les plaquettes.
Si les tests sanguins montrent que votre nombre de plaquettes est faible, votre médecin peut recommander d’autres tests pour confirmer le diagnostic de PTI. Par exemple, des tests de la moelle osseuse peuvent montrer si votre moelle osseuse fabrique suffisamment de plaquettes.
Si vous êtes à risque pour le VIH, l’hépatite C ou H. pylori, votre médecin peut vous faire passer un test de dépistage de ces infections, qui pourraient être liées au PTI.
Certaines personnes qui ont un PTI léger ont peu ou pas de signes de saignement. Elles peuvent être diagnostiquées uniquement si une analyse de sang effectuée pour une autre raison montre qu’elles ont une faible numération plaquettaire.
Comment traite-t-on la thrombocytopénie immunitaire ?
Le traitement de la thrombocytopénie immunitaire (PTI) est basé sur l’importance et la fréquence des saignements et sur la numération plaquettaire.
Les adultes qui ont un PTI léger peuvent n’avoir besoin d’aucun traitement, si ce n’est de surveiller leurs symptômes et leur numération plaquettaire. Les adultes qui ont un PTI avec une numération plaquettaire très basse ou des problèmes de saignement sont souvent traités.
Le type aigu (à court terme) de PTI qui survient chez les enfants disparaît souvent en quelques semaines ou mois. Les enfants qui ont des symptômes de saignement, autres que de simples ecchymoses (purpura), sont généralement traités.
Les enfants qui ont un PTI léger peuvent ne pas avoir besoin de traitement autre que la surveillance et le suivi pour s’assurer que leur nombre de plaquettes revient à la normale.
Médicaments
Les médicaments sont souvent utilisés comme premier traitement pour les enfants et les adultes.
Les corticostéroïdes (cor-ti-co-STEER-roïdes), comme la prednisone, sont couramment utilisés pour traiter le PTI. Ces médicaments, appelés stéroïdes pour faire court, permettent d’augmenter votre taux de plaquettes. Cependant, les stéroïdes ont de nombreux effets secondaires. Certaines personnes rechutent (leur état s’aggrave) lorsque le traitement prend fin.
Les stéroïdes utilisés pour traiter le PTI sont différents des stéroïdes illégaux que certains athlètes prennent pour améliorer leurs performances. Les corticostéroïdes ne créent pas d’accoutumance, même si vous les prenez pendant de nombreuses années.
D’autres médicaments sont également utilisés pour augmenter le nombre de plaquettes. Certains sont administrés par une aiguille insérée dans une veine. Ces médicaments comprennent le rituximab, les immunoglobulines et les immunoglobulines anti-Rh (D).
Des médicaments peuvent également être utilisés avec une procédure d’ablation de la rate appelée splénectomie (splee-NECK-tuh-mee).
Si les médicaments ou la splénectomie n’aident pas, deux médicaments plus récents -eltrombopag et romiplostim- peuvent être utilisés pour traiter le PTI.
Enlèvement de la rate (splénectomie)
Si nécessaire, les médecins peuvent enlever chirurgicalement la rate. Cet organe est situé dans la partie supérieure gauche de l’abdomen. La rate a la taille d’une balle de golf chez les enfants et d’une balle de baseball chez les adultes.
La rate fabrique des anticorps (protéines) qui aident à combattre les infections. Dans le cas du PTI, ces anticorps détruisent les plaquettes par erreur.
Si le PTI n’a pas répondu aux médicaments, l’ablation de la rate réduira la destruction des plaquettes. Cependant, cela peut aussi augmenter votre risque d’infections. Avant l’intervention chirurgicale, votre médecin peut vous donner des vaccins pour aider à prévenir les infections.
Si votre rate est enlevée, votre médecin vous expliquera les mesures que vous pouvez prendre pour aider à éviter les infections et les symptômes à surveiller.
Autres traitements
Transfusions de plaquettes
Certaines personnes atteintes de PTI avec des saignements sévères peuvent avoir besoin de transfusions de plaquettes et être hospitalisées. Certaines personnes auront besoin de transfusions de plaquettes avant de subir une intervention chirurgicale.
Pour une transfusion de plaquettes, des plaquettes de donneurs provenant d’une banque de sang sont injectées dans la circulation sanguine du receveur. Cela permet d’augmenter le nombre de plaquettes pendant une courte période.
Pour plus d’informations sur les transfusions de plaquettes, consultez l’article sur les transfusions sanguines de Health Topics.
Traitement des infections
Certaines infections peuvent brièvement diminuer votre nombre de plaquettes. Le traitement de l’infection peut aider à augmenter votre taux de plaquettes et à réduire les problèmes de saignement.
Arrêter les médicaments
Certains médicaments peuvent diminuer votre taux de plaquettes ou provoquer des saignements. L’arrêt du médicament peut parfois aider à augmenter votre taux de plaquettes ou à prévenir les saignements.
Par exemple, l’aspirine et l’ibuprofène sont des médicaments courants qui augmentent le risque de saignement. Si vous avez un PTI, votre médecin peut vous suggérer d’éviter ces médicaments.
Comment peut-on prévenir la thrombocytopénie immunitaire ?
Vous ne pouvez pas prévenir le purpura thrombocytopénique idiopathique (PTI), mais vous pouvez prévenir ses complications.
- Parlez avec votre médecin des médicaments qui sont sûrs pour vous. Votre médecin peut vous conseiller d’éviter les médicaments qui peuvent affecter vos plaquettes et augmenter votre risque de saignement. Des exemples de tels médicaments sont l’aspirine et l’ibuprofène.
- Protégez-vous des blessures qui peuvent causer des ecchymoses ou des saignements.
- Soyez traité immédiatement si vous développez des infections. Signalez tout symptôme d’infection, comme une fièvre, à votre médecin. Ceci est très important pour les personnes atteintes de PTI et qui ont subi une ablation de la rate.
Vivre avec une thrombocytopénie immunitaire
Si vous êtes atteint de thrombocytopénie immunitaire (PTI), vous pouvez prendre des mesures pour prévenir les complications. Des modifications du mode de vie et des soins continus peuvent vous aider à gérer cette affection.
Modifications du mode de vie
Tentez d’éviter les blessures, en particulier les blessures à la tête, qui peuvent provoquer des saignements dans le cerveau. Par exemple, ne participez pas à des sports de contact, comme la boxe, le football ou le karaté. D’autres sports, comme le ski ou l’équitation, vous exposent également au risque de blessures pouvant provoquer des saignements.
Certaines activités sans danger sont la natation, le vélo (avec un casque) et la marche. Demandez à votre médecin quelles activités physiques sont sans danger pour vous.
Prenez des précautions telles que l’utilisation régulière de la ceinture de sécurité et le port de gants lorsque vous travaillez avec des couteaux et d’autres outils.
Si votre enfant est atteint de PTI, demandez à son médecin si vous devez restreindre ses activités.
Soins continus
Vous voudrez peut-être trouver un médecin qui a l’habitude de traiter les personnes atteintes de PTI. Par exemple, les hématologues sont des médecins spécialisés dans le diagnostic et le traitement des troubles sanguins. Discutez avec votre médecin de la façon de prendre en charge le PTI et du moment où vous devez consulter un médecin.
Collez avec votre médecin avant de prendre des médicaments sur ordonnance ou en vente libre, des suppléments, des vitamines ou des remèdes à base de plantes. Certains médicaments et suppléments peuvent affecter les plaquettes et augmenter votre risque de saignement. L’aspirine ou l’ibuprofène en sont des exemples courants. Votre médecin peut vous conseiller d’éviter ces médicaments.
Surveillez les symptômes d’infection, comme la fièvre, et signalez-les rapidement à votre médecin. Si vous avez subi une ablation de la rate, vous pouvez être plus susceptible d’être malade à cause de certaines infections.
Trombocytopénie immunitaire pendant la grossesse
Chez les femmes enceintes et atteintes de PTI, le PTI n’affecte généralement pas le bébé. Cependant, certains bébés peuvent naître avec ou développer une faible numération plaquettaire peu après la naissance.
La numération plaquettaire des bébés revient presque toujours à la normale sans aucun traitement. Le traitement peut accélérer la récupération chez les bébés dont la numération plaquettaire est très basse.
Le traitement du PTI pendant la grossesse dépend de la numération plaquettaire de la femme. Si un traitement est nécessaire, le médecin examinera de près les effets possibles du traitement sur le bébé à naître.
Les femmes qui ont des cas légers de PTI peuvent généralement passer la grossesse sans traitement. Les femmes enceintes qui ont un taux de plaquettes très bas ou beaucoup de saignements sont plus susceptibles d’avoir des saignements abondants pendant l’accouchement ou par la suite. Pour prévenir les saignements abondants, ces femmes sont généralement traitées.
Essais cliniques
Le National Heart, Lung, and Blood Institute (NHLBI) s’engage fermement à soutenir la recherche visant à prévenir et à traiter les maladies et les affections cardiaques, pulmonaires et sanguines ainsi que les troubles du sommeil.
Les recherches soutenues par le NHLBI ont permis de nombreuses avancées dans les connaissances médicales et les soins. Souvent, ces progrès dépendent de la volonté des volontaires de participer à des essais cliniques.
Les essais cliniques testent de nouvelles façons de prévenir, de diagnostiquer ou de traiter diverses maladies et affections. Par exemple, les nouveaux traitements d’une maladie ou d’une affection (tels que les médicaments, les dispositifs médicaux, les interventions chirurgicales ou les procédures) sont testés sur des volontaires atteints de la maladie. Les essais montrent si un traitement est sûr et efficace chez l’homme avant d’être mis à disposition pour une utilisation généralisée.
En prenant part à un essai clinique, vous pouvez avoir accès à de nouveaux traitements avant qu’ils ne soient largement disponibles. Vous bénéficierez également du soutien d’une équipe de prestataires de soins de santé, qui suivront probablement votre santé de près. Même si vous ne bénéficiez pas directement des résultats d’un essai clinique, les informations recueillies peuvent aider d’autres personnes et enrichir les connaissances scientifiques.
Si vous vous portez volontaire pour un essai clinique, la recherche vous sera expliquée en détail. Vous apprendrez quels sont les traitements et les tests que vous pourriez recevoir, ainsi que les avantages et les risques qu’ils peuvent présenter. Vous aurez également la possibilité de poser des questions sur la recherche. Ce processus est appelé consentement éclairé.
Si vous acceptez de participer à l’essai, il vous sera demandé de signer un formulaire de consentement éclairé. Ce formulaire n’est pas un contrat. Vous avez le droit de vous retirer d’une étude à tout moment, pour n’importe quelle raison. De même, vous avez le droit d’être informé des nouveaux risques ou des nouvelles découvertes qui apparaissent au cours de l’essai.
Pour plus d’informations sur les essais cliniques liés à la thrombocytopénie immunitaire, parlez-en à votre médecin.