US Pharm. 2015;40(12):HS5-HS11.
ABSTRACT: Zirrhose ist eine heterogene Diagnose, die sich auf die Leberfunktion auswirkt, einschließlich des Metabolismus und der Clearance von Medikamenten, aber die genaue Wirkung bleibt unklar. Unter den Angehörigen der Gesundheitsberufe bestehen Missverständnisse und erhebliche Unterschiede in der Praxis hinsichtlich der Verwendung von Analgetika bei Patienten mit Leberfunktionsstörungen. Auf der Grundlage begrenzter Sicherheits- und Wirksamkeitsdaten ist Paracetamol das bevorzugte Analgetikum bei Patienten mit Lebererkrankungen, die nicht aktiv trinken, und kann in einer Dosierung von bis zu 2 bis 3 g/Tag eingesetzt werden. Nichtsteroidale Antirheumatika (NSAIDs) sollten aufgrund ihrer unerwünschten Wirkungen wie Niereninsuffizienz, Flüssigkeitsretention und erhöhtem Blutungsrisiko vermieden werden. Opioide sollten mit Vorsicht eingesetzt und mit sofort freisetzenden Produkten in niedrigen Dosen mit verlängerten Intervallen und enger Überwachung begonnen werden. Alle Schmerzmittel sollten sorgfältig titriert werden, um eine sichere und angemessene Schmerzlinderung bei Patienten mit Leberfunktionsstörungen zu erreichen.
Zirrhose ist definiert als dauerhafte Leberfibrose infolge einer Schädigung oder Verletzung. Es handelt sich um eine heterogene Diagnose, die zu einem unterschiedlichen Grad an Knötchenbildung, Organdysfunktion, Komplikationen und erheblicher Morbidität und Mortalität führt. Zu den Ursachen der Zirrhose gehören Alkoholmissbrauch, Hepatitis B und C, Krebs und nichtalkoholische Steato-Hepatitis.1 „Chronische Lebererkrankung und Zirrhose“ als Hauptdiagnose war 2010 für mehr als 101.000 Krankenhauseinweisungen verantwortlich.2 Im Jahr 2013 war sie die häufigste Todesursache bei Menschen im Alter von 25 bis 64 Jahren und die zwölfthäufigste Todesursache für alle Altersgruppen, was zu mehr als 36.000 Todesfällen führte.2
Leider werden diese Zahlen möglicherweise unterschätzt, da die Diagnosekriterien der Internationalen Klassifikation der Krankheiten (ICD) begrenzt sind und zirrhosebedingte Komplikationen nicht berücksichtigt werden. Eine Studie deutet darauf hin, dass die Zahl der leberbedingten Todesfälle doppelt so hoch sein könnte wie die derzeit von der CDC gemeldeten.3
Die Gesundheitsdienstleister sind mit der wichtigen Rolle der Leber beim Stoffwechsel und der Ausscheidung vieler Medikamente vertraut. Zirrhose kann zur Entwicklung von portohepatischen Shunts führen, wodurch der First-Pass-Stoffwechsel, der bei vielen oralen Medikamenten stattfindet, verringert wird. Eine verringerte Albuminproduktion kann auch zu erhöhten freien Arzneimittelkonzentrationen von stark proteingebundenen Medikamenten führen. Im Allgemeinen geht man davon aus, dass mit dem Fortschreiten der Leberfunktionsstörung die Medikamentenelimination beeinträchtigt wird; bei Patienten mit chronischer Hepatitis oder Leberkrebs kann es jedoch, wenn keine Zirrhose vorliegt, nur zu einer geringen Veränderung der Medikamenten-Clearance kommen.4 Es ist nach wie vor unklar, inwieweit die Zirrhose die Medikamentendisposition beeinflusst.
Bei bestimmten Medikamenten gibt es zwar spezifische Parameter für die Anpassung der Nierenwerte, aber hepatische Dosisanpassungen sind möglicherweise nicht ohne weiteres möglich. Viele Studien haben die Pharmakokinetik und die Analgetika-Serumspiegel der Patienten untersucht, die nicht unbedingt mit dem Ansprechen der Patienten korrelieren. Andere verfügbare Studien konzentrierten sich in erster Linie auf Hepatitis C, obwohl viele Patienten aufgrund anderer Ursachen eine Leberfunktionsstörung und -zirrhose entwickeln. Child-Pugh-Scores, die in der Praxis nicht häufig berechnet werden, dienen häufig als Richtschnur für die Dosierung, doch die daraus resultierenden Empfehlungen können ohne klare Leitlinien für die klinische Anwendung immer noch vage sein. Die Behandlung von Patienten kann durch eine gleichzeitige Nierenfunktionsstörung weiter erschwert werden, unabhängig davon, ob diese mit einer Lebererkrankung, wie z. B. dem hepatorenalen Syndrom, oder einer anderen Ursache zusammenhängt.4
Verwendung von Schmerzmitteln bei Zirrhose
Die Behandlung von Schmerzen ist oft eine Herausforderung für das medizinische Personal, aber sie ist nach wie vor ein sehr wichtiger Bestandteil einer qualitativ hochwertigen Patientenversorgung und ein häufiger Faktor für die Zufriedenheit der Patienten.5 Bei Patienten mit chronischen Lebererkrankungen wurde eine hohe Schmerzprävalenz festgestellt, die zwischen 32 % und 77 % liegt.6-8 Schmerzen und opioidgestützte Schmerzbehandlungen haben sich als signifikante Prädiktoren für die Inanspruchnahme von medizinischer Versorgung bei Patienten mit Lebererkrankungen erwiesen.8
Eine retrospektive Untersuchung ergab, dass 77 % der Patienten vor einer Lebertransplantation (n = 108) über körperliche Schmerzen berichteten, wobei mehr als ein Drittel mehrere Stellen angab.7 Die Schmerzen beeinträchtigten Berichten zufolge die Arbeit, den Schlaf, die Mobilität, den Appetit, das Wohlbefinden und die Stimmung. Etwa 90 % gaben an, eine pharmakologische Therapie erhalten zu haben, doch nur 33 % konnten eine Linderung feststellen. Kurz wirksame Opioide wurden in 40 % der Fälle verschrieben, und 32 % der Patienten gaben an, fünf oder mehr Schmerzmittel verschrieben bekommen zu haben. Die Autoren kamen zu dem Schluss, dass Schmerzen bei Patienten mit Lebererkrankungen im Endstadium (ESLD) sehr häufig vorkommen, die Funktionalität beeinträchtigen und trotz der zahlreichen verschriebenen pharmakologischen Therapien oft nicht ausreichend behandelt werden.7
Polypharmazie wurde als gängiger Ansatz für die Schmerzbehandlung genannt, der möglicherweise darauf zurückzuführen ist, dass übervorsichtige Verordner sehr niedrige Dosen mehrerer Medikamente verwenden, anstatt eine sorgfältige Titration und Optimierung weniger Wirkstoffe vorzunehmen.7 Polypharmazie erhöht die Kosten, erschwert das Verständnis der Wirksamkeit von Wirkstoffen, führt zu therapeutischen Überschneidungen und erhöht das inhärente Risiko von Wechselwirkungen zwischen Medikamenten und unerwünschten Wirkungen. Die Schmerzbehandlung bei Leberzirrhose ist ein komplexes Gebiet der Pharmakotherapie, bei dem die veränderte Pathophysiologie der Leber und ein ausgewogenes Verhältnis zwischen angemessener Schmerzlinderung und der Vermeidung erheblicher potenzieller unerwünschter Wirkungen zu berücksichtigen sind.7
Acetaminophen
Gemeinsam wird angenommen, dass Paracetamol bei Patienten mit Leberfunktionsstörungen aufgrund seines bekannten Hepatotoxizitätsrisikos bei Überdosierung vermieden werden sollte. Dieses Risiko steht in direktem Zusammenhang mit der Sättigung anderer Stoffwechselwege und der Erschöpfung der Glutathion (GSH)-Speicher.5 Etwa 5 % des Paracetamol werden durch CYP450-Enzyme (vorwiegend 2E1 sowie 1A3 und 3A4) zu dem reaktiven Metaboliten N-Acetyl-p-Benzochinonimin (NAPQI) metabolisiert. In Anwesenheit von GSH wird NAPQI konjugiert und über die Nieren ausgeschieden. Wenn kein GSH vorhanden ist, reichert sich NAPQI an und verursacht Hepatozytennekrose und Apoptose.
Alkoholiker können aufgrund chronischer Alkoholaufnahme eine CYP2E1-Induktion entwickeln und haben aufgrund von Unterernährung einen verminderten GSH-Spiegel. Diese physiologischen Veränderungen können dazu führen, dass bei diesen Patienten ein erhöhtes Risiko für Acetaminophen-induzierte Leberschäden besteht. Daher besteht die Besorgnis, dass alle Zirrhose-Patienten niedrigere GSH-Spiegel und ein erhöhtes Hepatotoxizitätsrisiko bei Paracetamol haben. Obwohl bei Zirrhosepatienten eine verlängerte Halbwertszeit dokumentiert wurde, liegen keine prospektiven Langzeitstudien zur Bewertung der Sicherheit von Paracetamol vor. Einige Studien deuten darauf hin, dass Leberschäden bei angemessener Dosierung selten sind und dass Paracetamol bei stabiler chronischer Lebererkrankung bis zu 4 g/Tag gut vertragen wird, ohne dass es Anzeichen für eine erhöhte CYP-Aktivität oder kritisch erschöpfte GSH-Speicher gibt.5,9,10
Gesamttagesdosen von Paracetamol von 2 bis 3 g werden nach Expertenmeinung sowohl für die kurz- als auch für die langfristige Anwendung bei Zirrhosepatienten empfohlen, die nicht aktiv Alkohol trinken.4,5 Entgegen der landläufigen Meinung gilt Paracetamol als das bevorzugte Mittel bei Leberfunktionsstörungen, wenn die tägliche Gesamtdosis nicht überschritten wird, sollte aber bei Patienten, die aktiv Alkohol trinken, vermieden werden.4,11,12 Die intravenöse Verabreichung von Paracetamol ist bei schweren Leberfunktionsstörungen und schweren aktiven Lebererkrankungen kontraindiziert.13
Nonsteroidale Antirheumatika (NSAIDs)
Bei Zirrhose-Patienten sind bei NSAIDs aufgrund des bedeutenden CYP-Stoffwechsels und der Proteinbindung Veränderungen des Metabolismus und der Bioverfügbarkeit zu erwarten.5 Die Bedenken bei Zirrhose-Patienten beziehen sich jedoch in erster Linie auf die physiologischen Wirkungen von NSAIDs. Diese Medikamente hemmen die Prostaglandinsynthese, was zu einem verringerten renalen Blutfluss und einer verminderten glomerulären Filtrationsrate (GFR) sowie zu einer beeinträchtigten renalen Natrium- und Wasserausscheidung führt, was die Aszites verschlimmern und das Risiko eines hepatorenalen Syndroms bei Zirrhose-Patienten erhöhen kann.4 NSAIDs sind dafür bekannt, dass sie gastrointestinale Reizungen, Ulzerationen und Perforationen verursachen und das allgemeine Blutungsrisiko der Patienten aufgrund der Hemmung der Thromboxan-A2-Produktion der Blutplättchen erhöhen.4,5 Aufgrund von Thrombozytopenie, verminderter Synthese von Gerinnungsfaktoren und Ösophagusvarizen im Zusammenhang mit portaler Hypertension besteht bei Zirrhose-Patienten ein höheres Risiko für Blutungen, die lebensbedrohlich sein können.4 Aus diesen Gründen sollten NSAIDs bei Zirrhose vermieden werden.
Opioide
Opioide sind die häufigste Medikamentenklasse zur Analgesie, insbesondere bei mäßigen und starken Schmerzen oder bei Schmerzen, die durch Paracetamol und NSAIDs nicht gelindert werden. Opioide können zu erheblichen Komplikationen bei Zirrhose beitragen, einschließlich der Auslösung einer Enzephalopathie, so dass ihre Verwendung mit Vorsicht zu genießen ist.5 Es ist zu bedenken, dass die Opioidwirkung mit Naloxon aufgehoben werden kann, während die Komplikationen unbehandelter oder unzureichend behandelter Schmerzen erheblich sein können.14 Opioide können notwendig sein, wenn geeignete nicht-pharmakologische und nicht-opioide Behandlungen unzureichende Ergebnisse erbracht haben.7
Die Oxidation ist der wichtigste Stoffwechselweg für Opioide (häufig über CYP-Enzyme), mit Ausnahme von Morphin, und es wird davon ausgegangen, dass er durch Leberfunktionsstörungen beeinträchtigt wird.4,15 Bei Lebererkrankungen ist die Oxidation reduziert, was zu einer verringerten Medikamenten-Clearance und/oder einer erhöhten oralen Bioverfügbarkeit mit reduziertem First-Pass-Metabolismus führt. Man geht davon aus, dass die Glucuronidierung bei leichten bis mittelschweren Leberfunktionsstörungen weniger beeinträchtigt wird, bei schweren Erkrankungen kann sie jedoch erheblich sein.4 Unter Berücksichtigung dieser Überlegungen gelten bestimmte Opioide als sicher und wirksam und werden bei der Behandlung mittelschwerer bis schwerer Schmerzen mit reduzierten Dosen und verlängerten Intervallen den NSAR vorgezogen. Aufgrund der unklaren Empfehlungen bleibt die Entscheidung jedoch häufig dem klinischen Urteil des Arztes überlassen.15 Lang wirksame Mittel können erst in Betracht gezogen werden, wenn die sichere und wirksame Dosierung von kurzwirksamen Mitteln feststeht.5
Tramadol: Tramadol wird zu mehr als 80 % in der Leber metabolisiert.4 Es wurde zwar erwartet, dass es bei Patienten mit Leberzirrhose aufgrund der verringerten Biotransformation eine geringere Schmerzlinderung bewirkt, doch wurde dies in klinischen Studien nicht beobachtet.4 In einer Studie wurde bei 20 Patienten mit Lebermalignomen im Vergleich zu 10 gesunden Kontrollpersonen ein signifikanter Unterschied in der Spitzenkonzentration (Cmax) und der Spitzenzeit (Tmax), eine um die Hälfte verringerte Clearance und eine bis zu dreifache Eliminationshalbwertszeit festgestellt.16 Die Autoren empfehlen, das Dosierungsintervall zu verlängern, und halten Tramadol 50 mg alle 12 Stunden für sicher und wirksam. Andere haben 25 mg alle 8 Stunden bei Leberfunktionsstörungen empfohlen.5 Arzneimittelinformationsquellen wie Lexicomp empfehlen 50 mg alle 12 Stunden für Zirrhose-Patienten und weisen darauf hin, dass das Präparat mit verlängerter Wirkstofffreisetzung nicht bei Patienten mit schweren Leberfunktionsstörungen (Child-Pugh-Klasse C) verwendet werden sollte.17
Tramadol kann bei hartnäckigen Schmerzen aufgrund seiner partiellen Hemmung der Serotonin-Wiederaufnahme und seiner Aktivität auf den peripheren Schmerzbahnen von Vorteil sein.5 Bei Patienten mit Krampfanfällen in der Vorgeschichte und in Kombination mit anderen serotonergen Medikamenten ist bei Tramadol Vorsicht geboten, da es die Krampfschwelle senkt und möglicherweise ein Serotonin-Syndrom entwickelt. Die Dosis und Häufigkeit von Tramadol sollte auch entsprechend der Nierenfunktion reduziert werden.17
Hydrocodon und Oxycodon: Hydrocodon und Oxycodon werden von CYP2D6 und 3A4 zu ihren wirksameren Metaboliten, Hydromorphon bzw. Oxymorphon, umgewandelt.5 Die analgetische Wirkung dieser Medikamente kann bei Patienten mit Leberfunktionsstörungen aufgrund der verringerten Umwandlung in ihre aktiven Metaboliten weniger stark sein, während eine verringerte Clearance und eine verlängerte Halbwertszeit zu mehr unerwünschten Wirkungen führen können.4,5 Es wird empfohlen, die Therapie mit niedrigeren Dosen und verlängerten Intervallen zu beginnen, wobei zwischen den einzelnen Dosen genügend Zeit liegen sollte, um eine Kumulation zu vermeiden, und die Dosis entsprechend dem Ansprechen des Patienten zu erhöhen. Bei Paracetamol-Kombinationspräparaten (z. B. Vicodin, Percocet) ist Vorsicht geboten, um sicherzustellen, dass die tägliche Paracetamol-Gesamtdosis innerhalb der empfohlenen Grenze von 2 bis 3 g/Tag aus allen Quellen liegt.5
Morphin: Morphin hat eine hohe hepatische Extraktion beim First-Pass-Metabolismus, so dass es bei gesunden Patienten nach oraler Verabreichung nur zu 30 bis 40 % bioverfügbar ist.4,5 Morphin wird von der Leber zu Morphin-6-Glucuronid (aktiver Metabolit) und Morphin-3-Glucuronid (inaktiver Metabolit mit potenziell neurotoxischen Wirkungen) metabolisiert, die dann renal ausgeschieden werden. Da der First-Pass-Metabolismus bei zirrhotischen Patienten reduziert ist, ist Morphin wahrscheinlich besser bioverfügbar und es werden niedrigere orale Dosen empfohlen.4,5,15 Studien haben durchweg eine verringerte Clearance und eine verlängerte Halbwertszeit von Morphin bei zirrhotischen Patienten gezeigt. Es wurde empfohlen, das Dosierungsintervall sowohl bei intravenöser als auch bei oraler Verabreichung um das Doppelte zu verlängern, um eine Medikamentenakkumulation zu vermeiden.5 Morphin sollte bei Nierenfunktionsstörungen, einschließlich des hepatorenalen Syndroms, aufgrund einer signifikanten Akkumulation seiner Metaboliten und des Risikos einer Neurotoxizität vermieden werden.4
Hydromorphon: Einige Studien berichten von einer bis zu vierfachen Erhöhung der Cmax nach einer Einzeldosis von Hydromorphon mit sofortiger Wirkstofffreisetzung bei Patienten mit mäßiger Lebererkrankung, was auf einen verminderten First-Pass-Metabolismus bei Leberfunktionsstörungen und eine hohe hepatische Extraktion zurückzuführen ist.4 Es wurde empfohlen, mit niedrigeren Dosen zu beginnen, aber ein ähnliches Dosierungsintervall beizubehalten.4,5 Die Pharmakokinetik von Hydromorphon wurde bei Patienten mit schweren Lebererkrankungen nicht untersucht. Die Clearance von Hydromorphon scheint relativ unbeeinflusst zu sein, insbesondere bei Nierenfunktionsstörungen. Es wurde jedoch vorgeschlagen, Hydromorphon beim hepatorenalen Syndrom nicht zu verwenden, da das Risiko einer Akkumulation seines neuroexzitatorischen Metaboliten, Hydromorphon-3-Glucuronid, beobachtet wurde.4
Fentanyl: Obwohl Fentanyl stark proteingebunden ist, geht man davon aus, dass es durch Zirrhose nicht beeinträchtigt wird.4,5,15 Fentanyl wird von zirrhotischen Patienten möglicherweise besser vertragen, da es keine toxischen Metaboliten aufweist.4 Allerdings ist Fentanyl aufgrund seiner sehr hohen Wirkstärke und anderer klinischer Szenarien (z. B., (z. B. akute Schmerzen, ambulante Behandlung und die Notwendigkeit einer oralen Verabreichung).15
Die Verwendung von transdermalen Fentanylpflastern wurde von einigen Autoren als erste Wahl bei hartnäckigen Schmerzen empfohlen, ist jedoch umstritten, da bei Zirrhosepatienten erhöhte Cmax-Konzentrationen und eine erhöhte Fläche unter der Kurve (AUC) festgestellt wurden (35 % bzw. 73 %).4,5,18 Es ist wichtig, daran zu denken, dass die Verwendung eines Fentanylpflasters erst dann in Betracht gezogen werden sollte, wenn der Opioidbedarf durch die Titration kurzwirksamer Opioide ermittelt wurde.15 Es wird empfohlen, bei leichter bis mittelschwerer Leberfunktionsstörung mit 50 % der üblichen Dosis zu beginnen und die Verwendung bei schwerer Leberfunktionsstörung zu vermeiden.18 Fentanyl gilt als gute Option bei Nierenfunktionsstörungen, und eine intravenöse Verabreichung kann bei hepatorenalem Syndrom in Betracht gezogen werden, da es eines der Opioide ist, das am wenigsten von Nierenfunktionsstörungen betroffen ist.4,5
Meperidin: In der gegenwärtigen Praxis wird Meperidin aufgrund des Risikos von Krampfanfällen durch Akkumulation seines Normeperidin-Metaboliten nur selten zur Analgesie eingesetzt. Obwohl die Normeperidin-Konzentrationen aufgrund der verminderten CYP-Aktivität bei diesen Patienten geringer sein können, ist die Bioverfügbarkeit aufgrund der verminderten Proteinbindung und der verzögerten Clearance erhöht, und der Metabolit kann sich dennoch anreichern.4,5,15 Meperidin sollte bei Zirrhose vermieden werden.
Codein: Bei gesunden Patienten ist die analgetische Wirkung von Codein aufgrund der phänotypischen Variation von CYP2D6 variabel, was die Umwandlung in Morphin beeinflusst. Bei Patienten mit Leberfunktionsstörungen können die Serumspiegel von Codein aufgrund der verringerten CYP-Aktivität variabler sein, was zu einer verminderten analgetischen Wirkung führt.4,5,15 Aufgrund eines allgemeinen Mangels an Studien bei zirrhotischen Patienten wird Codein nicht empfohlen.
Methadon: Für die Behandlung der Opioidabhängigkeit wird häufig Methadon verwendet. Das Medikament stellt mit seiner signifikanten interindividuellen Variabilität bei der Bioverfügbarkeit, der Proteinbindung und der langen Halbwertszeit viele Herausforderungen dar.4,5,15 Es wird überwiegend durch CYP3A4 metabolisiert.15 Bei wiederholter Verabreichung kann es bei schweren Leberfunktionsstörungen zu einer Akkumulation kommen, und die Plasmakonzentrationen können durch akute Alkoholaufnahme erhöht werden.4 Die Verwendung von Methadon zur Analgesie bei Patienten mit Lebererkrankungen wurde nicht untersucht; daher wird es für diese Patienten nicht empfohlen.4 Die Vorteile von überwachten Methadon-Erhaltungsprogrammen bei Opioidabhängigkeit, wie z. B. Heroinmissbrauch, können jedoch mögliche Risiken überwiegen.5
Buprenorphin: Die orale Verabreichung von Buprenorphin, einem partiellen mu-Opioid-Agonisten, führt zu einem umfangreichen First-Pass-Metabolismus und einer schwachen analgetischen Wirkung, während bei sublingualer Verabreichung etwa 50 % bis 55 % des Arzneimittels der Inaktivierung durch CYP3A4 entgehen.4,15 Leider liegen derzeit keine Studien zu Buprenorphin vor, um festzustellen, ob Dosisanpassungen erforderlich sind oder ob die Pharmakokinetik bei Leberfunktionsstörungen unverändert bleibt. Bei der Anwendung von Buprenorphin bei Patienten mit vorbestehenden Leberfunktionsstörungen wurde über Hepatitis berichtet. Aus diesen Gründen sollte Buprenorphin bei Patienten mit Lebererkrankungen mit Vorsicht angewendet werden.
Sonstiges
Lidocain: Die topische Anwendung von Lidocain-Pflastern wird häufig zur lokalen Schmerzkontrolle in Betracht gezogen. Obwohl man davon ausgeht, dass orales Lidocain eine hohe hepatische Extraktion mit First-Pass-Metabolisierung hat, wurde keine Literatur gefunden, die die Pharmakokinetik oder die Verwendung von Lidocain-Pflastern zur Schmerzbehandlung bei zirrhotischen Patienten diskutiert.19 Schmerzen bei Leberfunktionsstörungen können diffus und/oder mit Aszites assoziiert sein, was die Indikation für topische Lidocain-Pflaster einschränkt.7 Aufgrund der fehlenden Evidenz und der möglichen Toxizität sollte Lidocain bei Patienten mit Leberfunktionsstörungen mit Vorsicht und nur bei lokalisierten Schmerzen eingesetzt werden.
Tricyclische Antidepressiva (TCA): TCAs sind seit langem die Hauptstütze der Therapie neuropathischer Schmerzen.5 TCAs werden im First-Pass-Metabolismus verstoffwechselt und über die Nieren ausgeschieden. Diese Mittel sind für ihre anticholinergen Wirkungen bekannt, für die zirrhotische Patienten empfindlicher sein können. Verstopfung ist ein großes Problem, das bei diesen Patienten eine hepatische Enzephalopathie auslösen kann. Diese Medikamente sollten nur mit Vorsicht und nur bei Bedarf eingesetzt werden. Wenn sie eingesetzt werden, sind Nortriptylin und Desipramin vorzuziehen, da sie eine geringere Potenz aufweisen und weniger sedierend, tachykardisch und orthostatisch hypoton wirken. Es wird empfohlen, bei Lebererkrankungen mit niedrigen Dosen zu beginnen und diese je nach Ansprechen des Patienten langsam zu erhöhen.4
Antikonvulsiva: Antikonvulsiva spielen ebenfalls eine Rolle bei der Behandlung neuropathischer Schmerzen (über die Modulation von Neurotransmittern), doch werden diese Medikamente in der Regel über die Leber metabolisiert und renal ausgeschieden.5 Bei zirrhotischen Patienten können niedrigere Dosen und längere Intervalle erforderlich sein. Carbamazepin wird mit Hepatotoxizität in Verbindung gebracht und sollte bei Patienten mit Leberfunktionsstörungen vermieden werden. Gabapentin ist der bevorzugte Wirkstoff, da es weder hepatisch metabolisiert noch proteingebunden wird, sollte aber je nach Nierenfunktion angepasst werden.4
Zusammenfassung und Empfehlungen
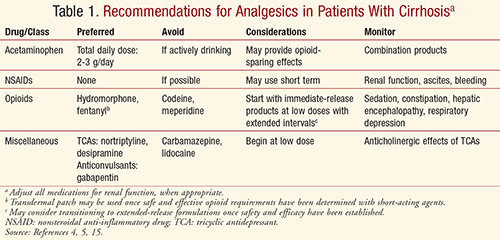
Bei allen Patienten muss die Schmerzbehandlung individuell auf der Grundlage von Nutzen und Risiken erfolgen, wobei die Schmerzlinderung und unerwünschte Wirkungen genau überwacht werden müssen. Die Schmerzbehandlung sollte einen multidisziplinären Ansatz mit pharmakologischen, verhaltenstherapeutischen, psychologischen und physischen Interventionen umfassen, um die besten Ergebnisse zu erzielen und die Lebensqualität sicher und effektiv zu optimieren. Bei Patienten mit einer vorbestehenden Lebererkrankung, einschließlich Zirrhose, muss der Arzt stets das erhöhte Potenzial für arzneimittelinduzierte Leberschäden im Auge behalten.5 Unter Berücksichtigung der pharmakokinetischen und unerwünschten Wirkprofile verschiedener Analgetika sollte der Arzt die in TABELLE 1 zusammengefassten Empfehlungen berücksichtigen, um eine sichere und angemessene Schmerzkontrolle bei zirrhotischen Patienten zu erreichen.