Thomas A. Oetting, MS, MD
Conversie naar extra-capsulaire cataractextractie (ECCE) komt vaak op een moeilijk moment. De lens staat op het punt naar het zuiden te vallen, het glasvocht is verzakt en de chirurg is gestrest. Inzicht in de stappen en het proces van conversie naar ECCE is essentieel en studie vóór de crisis zal helpen de stress te verlichten wanneer dit onvermijdelijke proces zich voordoet. We zullen verschillende gebieden behandelen: het identificeren van patiënten die risico lopen op de noodzaak van conversie naar ECCE, indicaties voor conversie, conversie van topische naar sub-Tenon’s, wondvoorbereiding, het uitdrukken van het lensmateriaal, het sluiten van de wond, het plaatsen van de IOL, postoperatieve kwesties, en een kort gedeelte over anterieure vitrectomie.
Patiënten met een risico op conversie naar ECCE: Een van de belangrijkste onderdelen van het preoperatieve proces voor cataractpatiënten is het beoordelen van de factoren die de chirurgische moeilijkheidsgraad verhogen en die kunnen leiden tot conversie naar ECCE of anderszins de ingreep kunnen compliceren.U wilt misschien operatietijd toevoegen aan uw schema of vragen om extra apparatuur. Misschien wilt u overschakelen op een superieure limbal wond die conversie naar een ECCE vergemakkelijkt in plaats van een temporale heldere corneale incisie. Het is mogelijk dat u een retrobulbar block wilt gebruiken in plaats van topische anesthesie, omdat het langer kan duren of de kans groter is dat de ingreep gecompliceerd wordt. In sommige situaties doen de preoperatieve risicofactoren u overwegen iemand met meer ervaring uit te nodigen om de casus te doen.
Moeilijkheidsfactoren (in afnemende volgorde van belangrijkheid)1
- Zonulaire laxiteit (pseudoexfoliatie-PXF, voorgeschiedenis van trauma, syndroom van Marfan, etc.)
- Sterpeenharde lens (rode of zwarte lens)
- Pupilgrootte (waarom is die klein? PXF, diabetes s/p laser, centrale synechiae posterior – CPS, floppy van tamsulosine/Flomax)
- Kan niet erg lang plat liggen (bijv. chronisch obstructieve longziekte – COPD, claustrofobie, tremor, ernstige zwaarlijvigheid)
- Grote wenkbrauw die de superieure toegang beperkt
- Smalle hoek die de ruimte in de voorste kamer (AC) beperkt
- Voorbestemdheid tot corneale decompensatie: (b.v. Fuch’s dystrofie of corneale guttata, PPMD, harde kern)
- Slechte rode reflex witte/zwarte cataract die continue curvilineaire capsulorhexis (CCC) moeilijk maakt
- Verleden chirurgie zoals bestaande trab of verleden pars plana vitrectomie (PPVx)
- Voorbeschiktheid voor belichting: b.v.: botox, trauma aan het ooglid in het verleden, diabetes mellitus (DM)
- Anticoagulantia (bijv.g., warfarine/Coumadin, asparine)
- Monoculaire patiënt
| Factor | Tijd | Apparatuur/Anesthesie |
|---|---|---|
| Zonular Laxity | Double |
|
| Rock Hard Lens | Voeg 50% toe |
|
| Kleine pupil | Voeg 50% |
|
| Flomax | Toevoegen 50% |
|
| Slechte rode reflex | Voeg 50% |
|
| Big Brow | Add 25% |
|
| Narrow Angle | Voeg 25% toe |
|
| Voorbestemdheid voor corneale decompensatie | 0% |
|
| Bestaande Trabeculectomy bleb | 0% |
|
| Prior vitrectomy (PPVx) | 0% |
|
| Kan niet plat liggen | 0% |
|
| Anticoagulans | 0% |
|
| Monoculaire patiënt | 0% |
|
| (aangepast van Oetting, Cataract Surgery for Greenhorns, http://medrounds.org/cataract-surgery-greenhorns) | ||
Indicaties voor conversie: Conversie naar ECCE is geïndiceerd wanneer phacoemulsificatie faalt. Soms is dit te wijten aan een zeer harde lens die zich niet onderwerpt aan echografie of een lens die zo hard is dat de chirurg vreest dat de vereiste echografie-energie schade zal toebrengen aan een tentatief hoornvlies (b.v. Fuchs’ endotheliale dystrofie of posterieure polymorfe dystrofie). Soms wordt overgeschakeld op ECCE wanneer de capsulorhexis radiaal afwijkt, vooral bij een harde kristallijne lens, wanneer de chirurg vreest dat het risico van vallen van de lens te groot is bij verdere phacoemulsificatie. Een chirurg kan ervoor kiezen om over te gaan op ECCE wanneer het voorste kapsel moeilijk te zien is en de capsulorhexis moet worden voltooid met de blikopener techniek (dit is echter minder vaak geïndiceerd met het gebruik van Trypan Blue kleurstof). Vaker is conversie geïndiceerd wanneer de kristallijne lens los zit door zwakke zonules of een scheur in het achterste kapsel, waardoor phacoemulsificatie minder veilig is dan het verlengen van de wond en het verwijderen van het resterende lensmateriaal. Indicaties voor conversie naar ECCE zijn:
- Harde kristallijne lens of instabiel endotheel
- Radiale scheur in voorste kapsel met harde lens
- Slechte visualisatie ondanks Trypan kleurstof
- Posterior capsulaire scheur
- Zonulaire dialyse
Omzetten naar sub-Tenon’s anesthesie. Vaak zetten we gevallen om van topische clear corneal naar ECCE. Hoewel de ECCE kan worden gedaan onder topische verdoving, is het meestal comfortabeler en veiliger om extra verdoving te geven, meestal een subtenon injectie van bupivicaine en lidocaine. Dit zorgt voor enige akinesie en extra verdoving. Er is gewoonlijk een subconjunctivale bloeding en als de injectie te anterieur wordt gegeven, kan dit chemoïsis en ballonvorming van het bindvlies veroorzaken. De stappen van de sub-Tenon injectie worden hieronder beschreven:1
- Bereid een 3cc injectiespuit met gelijke delen van 2% lidocaïne/0.75% bupivacaïne
- Plaats lacrimale canula (of Masket canula) met zachte curve om die van de wereldbol te benaderen
- Kies een kwadrant voor de blokkade (best te gaan voor een lateraal kwadrant om schuine spieren te vermijden)
- Laat de patiënt wegkijken van het gekozen kwadrant om blootstelling te verhogen
- Gebruik .12 pincet om conjuctiva terug te trekken
- Maak een kleine incisie tot aan de sclera met een Wescott schaar
- Richt de Wescott schaar met de kromming naar beneden en dissecteer bot door het kwadrant
- Dissecteer voorbij de evenaar (vergelijkbaar met het gebruik van Stevens tenotomie schaar bij peds/retina)
- Gebruik .12 pincet voor contratractie
- Plaats canula door incisie en leid langs equator alvorens in te spuiten
- Het plaatselijke verdovingsmiddel moet gemakkelijk vloeien en weinig chemose veroorzaken — Indien niet,
- Gebruik 2-3 cc van het plaatselijke mengsel
Krachtpincetten houden de achterste flap van de dissectie open in de subtenons ruimte. Lacrimale canule met zachte kromming die de kromming van de wereldbol benadert, klaar om plaatselijk verdovingsmiddel in te brengen.
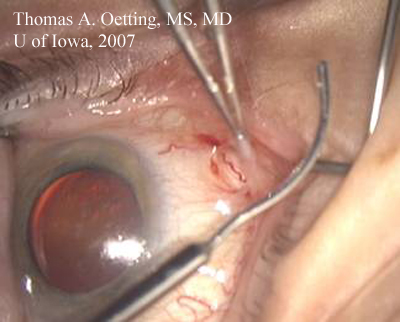
Omzetten van de wond: De belangrijkste stap voor het omzetten naar ECCE is het verlengen van de bestaande wond of het sluiten en maken van een andere wond. Voor de ECCE is een grote incisie van 9-12 mm nodig, die wordt gesloten met hechtdraad. De beslissing om de bestaande wond te verlengen of een nieuwe wond te maken, hangt af van verschillende factoren: de plaats van de oorspronkelijke wond, de grootte van de wenkbrauw, de chirurgische voorgeschiedenis en de eventuele noodzaak van toekomstige chirurgie.
| Oorspronkelijke wond | Voordelen van het maken van een nieuwe wond voor ECCE | Voordelen van het verlengen van een bestaande wond voor ECCE |
|---|---|---|
| Temporaal |
|
|
| Supero-temporaal (linkeroog) |
|
|
| Infero-temporaal (rechteroog) |
|
|
| Superior |
|
|
Het maken van een nieuwe incisie tijdens de conversie is identiek aan die voor een geplande ECCE. De oorspronkelijke incisie wordt gesloten met een 10-O nylon hechtdraad. De chirurg en de microscoop worden gedraaid zoals de chirurg superieur moet zitten. De stappen om een nieuwe superieure incisie te maken zijn:
- Conjunctivale peritomie van ongeveer 170 graden
- Gebruik 64 of halvemaanmes om limbal groef te maken met een koordlengte van 11mm
- Bipolaire cauterisatie voor hemostase
- Gebruik een keratoom om een eerste incisie te maken, beginnend in de groef in het AC
- Breid de eerste incisie uit tot de volledige lengte van de groef (met een schaar of mes)
- Veiligheidshechtingen worden vooraf geplaatst (meestal 7-0 Vicryl)
Extensie van een bestaande incisie kan lastig zijn en de techniek is anders voor scleral tunnels dan voor heldere corneale incisies. In beide gevallen wordt de oorspronkelijke verlenging echter naar de limbus gebracht. In het geval van een oorspronkelijke sclerale incisie wordt de incisie anterieur gebracht om zich aan beide uiteinden bij de limbus aan te sluiten, alvorens zich langs de limbus uit te strekken voor een koordlengte van ongeveer 11 mm. In het geval van een bestaande incisie in de cornea wordt de incisie in de cornea posterieur in de richting van de limbus gebracht alvorens de wond langs de limbus uit te breiden voor een koordlengte van ongeveer 11 mm. Wanneer irishaken worden gebruikt in een ruitvormige configuratie kan de wond worden verlengd om de subincisionele haak en de grote pupil te behouden.2
- Conjunctivale peritomie van ongeveer 170 graden
- Gebruik 64 of halvemaanmes aan beide zijden van de bestaande wond om een limbal groef te maken met een koordlengte van 11mm
- Bipolaire cauterisatie voor hemostase
- Gebruik halvemaanmes om bestaande sclerale wond anterieur te brengen of bestaande corneale wond posterieur om aan te sluiten op limbus
- Uitbreiden initiële incisie tot volledige lengte van groef (met schaar of mes)
- Veiligheidshechtingen worden vooraf geplaatst (meestal 7-0 Vicryl)
Verwijderen van de lens: Men moet veel voorzichtiger zijn bij het verwijderen van de nucleus tijdens de typische conversie naar ECCE die gepaard gaat met glasvochtverlies. Eerst moet het voorste kapsel groot genoeg zijn om de nucleus eruit te kunnen halen, wat in sommige gevallen ontspannen incisies kan vereisen. Als de zonules zwak zijn of het achterste kapsel gescheurd is, kan de lens niet met vloeistof of externe druk worden uitgedrukt zoals vaak gebeurt bij een geplande ECCE met intact kapsel/zonules. Nadat het glasvocht is verwijderd (zie hieronder), moet de lens voorzichtig uit de voorste oogkamer worden gelusd met minimale druk op de oogbol. Als het achterste kapsel en de zonules intact zijn, kan de lens worden uitgedrukt zoals beschreven bij een geplande ECCE.
Lens uitnemen met intact kapselcomplex:
- Mobiliseer de lens (fysiek met cystotoom of met hydrodissectie – wees voorzichtig)
- Lens verwijderd met lus of met tegendruktechniek
- Lens verwijderd met lus of met hydrodissectie.druktechniek
- Wond wordt gesloten met veiligheidshechtingen en extra centrale Vicryl hechtdraad
- Corticaal materiaal wordt verwijderd met behulp van I/A apparaat (geautomatiseerd of handmatig)
- Installeer oogheelkundig visco-elastisch apparaat (OVD)
- Lens wordt in de posterieure kamer geplaatst
- Wond wordt gesloten met 10-O nylon en Vicryl hechtingen worden verwijderd.
- OVD wordt verwijderd
Lens wordt verwijderd terwijl glasvocht aanwezig is:
- Mobiliseer lens met Viscoat canulla (tip lens zo dat wondzijde anterior is)
- Slip lens lus onder lens, “teen omhoog” het instrument, verwijder de lens
- Wond wordt gesloten met veiligheidshechtingen en extra centrale vicrylhechting
- Anterieure vitrectomie (zie hieronder)
- Corticaal materiaal wordt verwijderd met droge techniek of anterieure vitrector
- Instillatie van een oogheelkundig visco-elastisch apparaat (OVD)
- Lens wordt in de sulcus of in de anterieure chanber geplaatst
- Wond wordt gesloten met 10-O nylon en Vicryl hechtingen worden verwijderd
- OVD wordt verwijderd
Plaatsing van de IOL: IOL selectie met ECCE conversie is afhankelijk van het residuele capsulaire complex.3,4 De sleutel tot IOL-centrering is om beide haptieken op dezelfde plaats te krijgen: ofwel beide in de zak ofwel beide in de sulcus.
- Wanneer het achterste kapsel intact is na een conversie naar ECCE, is de voorste kapselopening meestal slecht gedefinieerd, wat de plaatsing van de zak kan bemoeilijken. Als het voorste kapsel en dus de zak goed gedefinieerd is, plaats dan een acryl IOL uit één stuk zonder deze direct en voorzichtig in de zak te plooien met behulp van een Kelman tang.
- Wanneer het posterieure kapsel intact is en het anterieure kapsel slecht gedefinieerd is, plaats dan een 3-delige IOL in de sulcus zoals een grote silicone IOL of de MA50 acrylaat door deze rechtstreeks en opengevouwen in de sulcus te plaatsen met een Kelman tang. Zorg ervoor dat beide haptieken zich in de sulcus bevinden.
- Wanneer het achterste kapsel beschadigd is en er voldoende voorste kapsel en achterste kapsel overblijft om de IOL te ondersteunen, definieer dan de sulcus met viscoat en plaats de IOL rechtstreeks in de sulcus. Zorg ervoor dat beide haptieken in de sulcus liggen. Als de IOL niet stabiel lijkt, breng dan McCannel hechtingen aan om de IOL aan de iris vast te maken of verwijder de IOL en vervang hem door een AC IOL (vergeet niet een posterieure iridectomie uit te voeren met de vitrector).
- Wanneer het kapsel ernstig beschadigd is en geen IOL kan dragen, plaats dan de IOL in de voorste kamer. Gebruik een Kelman tang om de IOL te plaatsen, zet dan de kamer vast, en gebruik een Sinskey haak om de AC IOL in zijn definitieve positie te plaatsen. (vergeet niet een perifere iridectomie te plaatsen met de vitrector).
Post-operatieve kwesties: De postoperatieve zorg voor patiënten na conversie van phaco naar ECCE is iets gecompliceerder en richt zich op het voorkomen van cystoïd maculair oedeem (CME) en het beperken van geïnduceerd astigmatisme. Vaak is de zorg zeer vergelijkbaar met die van een geplande ECCE met ongeveer 3 postoperatieve bezoeken (één dezelfde of de volgende dag, één een week later, en één ongeveer 5-6 weken later). Afhankelijk van de hoeveelheid astigmatisme kan de patiënt meerdere bezoeken nodig hebben om achtereenvolgens de hechtingen te verwijderen en het geïnduceerde astigmatisme te elimineren.
Eerste postoperatieve bezoek: Dit bezoek vindt vaak plaats op dezelfde middag (4-6 uur na de operatie) of de volgende ochtend, waarbij de nadruk ligt op het controleren van de IOP, het opsporen van wondlekken en het scannen op achtergebleven lensmateriaal of glasvocht in de voorste oogkamer. De meeste wondlekken moeten zeker gehecht worden, maar als het AC niet gevormd is, is het verplicht deze te sluiten. Overgebleven kernmateriaal moet in de komende dagen worden verwijderd indien aanwezig, maar overgebleven corticaal materiaal zal vaak oplossen met weinig ontsteking. U zou een slecht zicht in het 20/200 bereik verwachten door astigmatisme en oedeem. De voorste kamer zou moeten worden gevormd en heeft gewoonlijk matige cel (10-20 cellen/hpf met 0,2 mm straal). Als de IOP minder dan 10 mmHg is, zoek dan zorgvuldig met een hoge verdenkingsindex naar een lek met behulp van de Seidel-test. Als de IOP in het bereik 10-29 ligt, is alles waarschijnlijk in orde, tenzij de patiënt een vasculopaat is, in welk geval uw bovengrens voor IOP-tolerantie moet worden verlaagd. Als de IOP in het bereik 30-39 ligt, overweeg dan onderdrukking van het kamerwater. Als de IOP >40 is, overweeg dan kamervochtonderdrukking en het “opboeren” of “laten leegbloeden” van de IOP via de paracentese of een voorste oogkamerafsluiting. De IOP moet 60-90 minuten later opnieuw worden gecontroleerd om er zeker van te zijn dat de behandeling succes heeft. Kijk naar de fundus om netvliesloslating (RD) en choroïdale effusie of bloeding uit te sluiten. Gewoonlijk krijgen patiënten prednisolonacetaat 1% 1 druppel 4 keer per dag (QID), cyclogyl 1% 1 druppel 2 keer per dag (BID), en een antibioticum 1 druppel QID voor de volgende week.
Week 1 postoperatief bezoek: Het gezichtsvermogen en de druk zouden bij de patiënten drastisch moeten verbeteren in de loop van de volgende week na een geval dat werd omgezet in ECCE. Het gezichtsvermogen moet in het 20/100 bereik liggen met een verbetering tot ongeveer 20/50. Het zicht wordt gewoonlijk beperkt door residueel oedeem en astigmatisme. In een studie van onze ECCE gevallen, vonden we ongeveer 7.0 dioptrieën van cilinder bij het één week bezoek. U moet zeer weinig ontsteking verwachten en documenteren dat er geen RD bestaat. Zoek naar achtergebleven lensmateriaal in het voorste segment en de achterste pool. U kunt stoppen met de cyclogyl en het antibioticum. Bouw de hoeveelheid prednisolonacetaat langzaam af (bijv. 1 gtt QID gedurende 7 dagen, dan 1 gtt driemaal daags gedurende 7 dagen, dan 1 gtt BID gedurende 7 dagen, dan 1 gtt QD gedurende 7 dagen), en stop dan. Als de patiënt risico loopt op cystoïd maculair oedeem (CME), zoals mogelijk is bij glasvochtverlies, dan moet u prednisolon blijven geven met de hogere frequentie (bijv. QID) en beginnen met een niet-steroïde middel (zoals uitwendig ketorolac of een gelijkwaardig middel 1 gtt QID) tot het volgende bezoek 4-6 weken later.
Week 5 postoperatief bezoek: Het zicht zou verder moeten verbeteren naarmate het astigmatisme zich vestigt en het hoornvlies verder klaart. Het oog moet comfortabel zijn. Het zicht moet in het 20/80 bereik zijn, verbeterend tot 20/40 met pinhole. In onze studie was het door ECCE hechtingen veroorzaakte astigmatisme ongeveer 5,0 dioptrie bij de incisie. Het voorste segment moet rustig zijn en de IOP normaal (tenzij de patiënt een “steroïdresponder” is). Overweeg CME als een mogelijkheid bij patiënten bij wie conversie nodig was, aangezien deze gevallen vaak lang duren en gepaard kunnen gaan met glasvochtverlies. Evalueer zoals klinisch geïndiceerd door onderzoek of voorgeschiedenis met optische coherentie tomografie (OCT) of flouresceïne angiografie (FFA).
Op dit punt in het herstel, is de belangrijkste kwestie astigmatische controle met hechtdraad verwijdering. Gebruik keratometrie, refractie, streak retinoscopie, of topografie om uw hechting te verwijderen. Als de keratometrie 45,00 @ 90, en 40,00 @ 180 is, zoek dan naar strakke hechtingen rond 90 graden (12 uur) die 5 dioptrieën cilinder veroorzaken. U kunt slechts één hechting verwijderen met 5 weken, maar tegen de 8 weken evaluatie, kunt u overwegen 2 hechtingen tegelijk te verwijderen. Het plan is om een hechting te verwijderen en te zien hoe het hoornvlies zich vestigt. Wanneer het astigmatisme minder dan ongeveer 1,0 tot 1,5 dioptrie is, moet u stoppen met het verwijderen van de hechtingen en eventueel resterend astigmatisme corrigeren met refractie. Gebruik antibiotische druppels als profylacticum gedurende een paar dagen na het verwijderen van elke hechting. Na dit bezoek moet u bij elk bezoek de volgende keuzes overwegen (verspil niet te veel tijd aan het nadenken over andere mogelijkheden en denk eraan dat niet iedereen 20/20 zal zijn):
- trek een hechting (d.w.z. cilinder op de as van de hechting is groter dan 1,0 tot 1,5 dioptrie bij manifeste refractie)
- geef een bril (d.w.z. geen hechting om te trekken of cilinder is kleiner dan 1 bij MR)
- vraag FFA of OCT aan omdat u CME vermoedt
Anterieure Vitrectomie. Omzetting naar ECCE gaat bijna altijd gepaard met glasvocht. Soms komt de conversie omdat de lens te hard is en het kapsel intact, maar meestal lijkt de conversie te komen wanneer de zonules of het kapsel het glasvocht loslaten in de onwillige handen van de chirurg van het voorste segment. We zullen de oorzaken en tekenen van glasvochtprolaps behandelen en de principes van anterieure vitrectomie in verschillende situaties.
Oorzaken van glasvochtprolaps. Het glasvocht komt ofwel rond de zonules of door een scheur in het achterste kapsel. Scheuren in het achterste kapsel worden meestal veroorzaakt door 1) een scheur in het voorste kapsel die zich posterieur uitbreidt – dit komt het meest voor, 2) een scheur in het achterste kapsel – als gevolg van een te diepe phaco-naald of -hakker, 3) tijdens manipulatie met het I/A-instrument, of 4) een reeds bestaand letsel (b.v. cataract aan de achterzijde van de lens, iatrogeen door een PPVx, of door een penetrerend lenstrauma). Zonulaire problemen zijn vaak reeds bestaand (b.v. door trauma, PXF, of het syndroom van Marfan) maar kunnen ook iatrogeen zijn door het krachtig roteren van de lens of door het trekken aan het kapsel tijdens I/A.
Tekenen van glasvochtprolaps. Het eerste teken van glasvochtverzakking is ontkenning. Er lijkt iets mis te zijn, maar u kunt het probleem niet precies aanwijzen. Eerst ontkent u dat er iets aan de hand is, maar al gauw wordt het duidelijk. Verklikkers van glasvochtprolaps zijn 1) verdieping van de kamer, 2) verwijding van de pupil, 3) lensmateriaal is niet meer gecentreerd, 4) lensdeeltjes komen niet meer bij phaco of I/A, en 5) de lens roteert niet meer vrij. Wanneer u glasvochtprolaps vermoedt, moet u dispergerende OVD in het oog plaatsen alvorens de phaco-naald of I/A te verwijderen en kunt u de wond met een Weck-Cel (of soortgelijke pijlspons) op glasvocht controleren.
Basisprincipes van anterieure vitrectomie. De sleutel tot een succesvolle anterieure vitrectomie is het onder controle houden van de vloeistofhuishouding van het oog. De eerste stap is het sluiten van de oogkamer. Dit is vaak moeilijk als u bent overgegaan op een ECCE, omdat de wond groot is. U moet de wond echter zo sluiten dat de enige uitgang voor vloeistof het afzuig-/snijapparaat is. Scheid het irrigatieapparaat van het afzuig-/snijapparaat zodat u een drukverschil kunt creëren zodat het glasvocht wordt aangemoedigd om naar het afzuig-/snijapparaat te gaan. Het laatste belangrijke punt is om laag te snijden en hoog te irrigeren. Als men het irrigatie-apparaat in de voorste kamer boven de afzuiging/snijder kan plaatsen, dicht bij het vlak van het achterste kapsel, dan zal het glasvocht de voorste kamer verlaten.
|
 |
In het algemeen moet de fleshoogte laag zijn – net hoog genoeg om de AC gevormd te houden en niet zo hoog dat vloeistof en mogelijk glasvocht uit het oog worden geduwd. De snijsnelheid moet zo hoog mogelijk zijn bij het snijden van glasvocht en laag bij het snijden van corticaal lensmateriaal. We zullen hieronder het verlies van glasvocht in vroege, midden en late gevallen afzonderlijk bespreken.
Vitreous Presenting early in case – while most of crystalline lens is in eye: Dit is het slechtste moment voor glasvochtverlies en er moet sterk overwogen worden om over te schakelen op ECCE. De te overwegen stappen worden hieronder beschreven:1
- In geval van topische injectie, doe een injectie onder de tenen (zoals hierboven beschreven)
- Overweeg het sluiten van de temporale incisie met 10-0 en maak een aparte incisie met peritomie, vooral superieur (zoals hierboven besproken)
- Gebruik dispergerende visco-elastiek om de lens op te heffen in de buurt van de wond en om het glasvocht meer naar achter te verplaatsen.
- Misschien is een Weck-Cel vitrectomie nodig om het glasvocht op te ruimen als het erg verzakt is
- Gebruik een lenslus om de lens te verwijderen (zoals hierboven beschreven)
- Houd een Wescott schaar bij de hand als u de lens eruit haalt om het glasvocht weg te snijden
- Sluit met 3 Vicryl veiligheidshechtingen van elk 7-0 (één in het midden en één aan elke kant op 3 mm afstand, zodat de middelste hechtdraad kan worden verwijderd om een 6 mm IOL te plaatsen)
- Misschien moet wat 10-0 nylon aan de wondranden worden toegevoegd om er zeker van te zijn dat de wond waterdicht is
- Anterieure vitrectomie (zoals hierboven besproken aparte asp/cutter van irrigator)
- Droge verwijdering van overgebleven corticaal materiaal met injectiespuit op 27 gauge canule
- Gebruik J-canule of paracentesis indien nodig voor subincisioneel materiaal
- Overweeg kleuring met Kenalog (zie onder)
- Plaats IOL indien mogelijk in sulcus (pas vermogen aan) of gebruik een AC IOL (vergeet perifere iridotomie niet)
- Miochol om pupil omlaag te brengen – gaat sulcus IOL zitten, Piekpupil helpt om glasvocht op te sporen
Glasvocht in het midden van de zaak – tijdens het verwijderen van corticaal materiaal: Dit lijkt het meest voorkomende moment te zijn voor glasachtig verlies. Vaak krijgt men het achterste kapsel net als het laatste kernfragment wordt genomen. Er is natuurlijk geen reden om in dit geval over te schakelen op ECCE. De volgende stappen zijn nuttig:1
- Place viscoat in area of tear or dialysis before removing instruments
- Make separate 1 or 1.5 mm incisie voor anterieure vitrectomie
- Separate irrigatie (via paracentese) en afzuigen/snijden (via grotere paracentese)
- Misschien moet oorspronkelijke wond gehecht worden om gevormde kamer te behouden
- Irigeer hoog en snij/zuig laag – creëert een drukgradiënt om het glasvocht terug te duwen
- Instellingen laag vacuüm 100 bereik, lage fleshoogte 50 bereik, maximale snijsnelheid
- Probeer wat van het overblijvende corticale materiaal te verwijderen
- Droge verwijdering van overblijvend corticaal materiaal met injectiespuit op 27 gauge canule
- Gebruik J-canule of paracentesis indien nodig voor subincisie materiaal
- Overweeg kleuring met kenalog (zie onder)
- Plaats IOL indien mogelijk in sulcus of AC (indien AC vergeet perifere iridotomie niet)
- Miochol om pupil naar beneden te brengen
Hoe om te gaan met glasvocht dat zich laat in de casus aandient – tijdens het plaatsen van IOL: Dit is het minst problematische en meest voorkomende moment om glasvocht te verliezen. Het belangrijkste is ervoor te zorgen dat de IOL stabiel is terwijl u het glasvocht behandelt en vervolgens een goede IOL vast te zetten in de AC, sulcus of zak:1
- Plaats viscoating in het gebied van de scheur of dialyse voordat u de instrumenten verwijdert
- Maak een aparte incisie van 1 of 1.5 mm incisie voor anterieure vitrectomie
- Separate irrigatie (via paracentesis) en afzuigen/snijden (via grotere paracentesis)
- Misschien moet oorspronkelijke wond gehecht worden om gevormde kamer te behouden
- Irigeer hoog en snij/zuig laag – creëert een drukgradiënt om de V terug te duwen
- Instellingen laag vacuüm 100 bereik, lage fleshoogte 50 bereik, maximale snijsnelheid
- Als de sulcus een IOL kan dragen, dan
- Verplaats bestaande 3-delige IOL in sulcus
- Vervang bestaande enkelvoudige IOL door…3-delige IOL in de sulcus
- Overweeg vangst van optiek in voorste kapsel als CCC rond en gecentreerd is
- Als de scheur in het achterste kapsel rond en veilig is
- Plaats viscoating in opening
- Plaats voorzichtig eendelige IOL in de zak (wees zeer voorzichtig met 3-deligelens in zakje)
- Miochol om pupil naar beneden te brengen
Vlekken van het glasvocht met Kenalog: Scott Burk van Cincinatti Eye beschreef het gebruik van Kenalog off-label om glasvocht te kleuren dat in de voorste oogkamer was gezakt5 (volg de link naar de Facebook-video). Aangezien Kenalog niet door de FDA voor deze indicatie is goedgekeurd en sommige retinale chirurgen steriele (en zelfs infectieuze) endophthalmitis hebben gehad door het gebruik van Kenalog, is het gebruik ervan controversieel. Het is echter een zeer nuttig hulpmiddel bij anterieure vitrectomie. De methode om de triamcinolon (Kenalog) te verdunnen tot 10:1 en om het conserveermiddel af te spoelen, volgt hieronder:
- TB-spuit om 0.2 ml goed geschud triamcinolon (40mg/ml)
- Verwijder de naald en vervang deze door een 5 (of 22) micron spuitfilter (Sherwood Medical)
- Druk de suspensie door het filter en gooi het met conserveermiddel gevulde medium weg
- De Kenalog zal aan de spuitzijde van het filter vastzitten
- Suspuit het filter over in een 5 ml spuit gevuld met balanced salt solution (BSS)
- Duw de BSS voorzichtig door het filter om het conserveermiddel verder uit te spoelen
- Herhaal het spoelen een paar keer
- Plaats een 22 gauge naald op het distale uiteinde van het filter
- Zuig 2 ml BSS in de spuit door het filter om het Kenalog te resuspenderen
- Het Kenalog (nu zonder conserveermiddel en verdund met 10.1) zal glasvochtstrengen kleuren:1) zal de glasvochtstrengen wit kleuren
- Oetting, TA, Cataract Surgery for Greenhorns, verkrijgbaar bij http://medrounds.org/cataract-surgery-greenhorns. accessed September 9, 2007
- Dupps WJ Oetting TA, Diamond iris retractor configuration for small-pupil extracapsular or intracapsular cataract surgery. J Cataract Refract Surg Vol 30(12):2473-2475.
- Chang DF, Oetting TA, Kim T, Curbside Consultations in Anterior Segment Surgery, Slack Inc, Thorofare NJ, 2007.
- Henderson BA, Essentials of Cataract Surgery, Slack Inc, Thorofare NJ, 2007.
- Burk SE, Da Mata AP, Snyder ME, Schneider S, Osher RH, Cionni RJ. Visualizing vitreous using Kenalog suspension J Cataract Refract Surg. 2003 Apr;29(4):645-51.