- Quali raggi X e scansioni sono migliori per i tumori surrenali?
- Scansioni TC (TAC) per valutare i tumori e le crescite surrenali
- Scansioni di risonanza magnetica per valutare i tumori surrenali
- Le scansioni di medicina nucleare sono utili per valutare i tumori surrenali?
- Ultrasuoni per valutare i tumori e le crescite surrenali
Quali raggi X e scansioni sono migliori per i tumori surrenali?
Ci sono 4 test radiologici primari (raggi X) per esaminare le ghiandole surrenali (e il resto dell’addome) per la presenza di un tumore (la parola “tumore” significa semplicemente “massa”. Questi possono essere benigni o maligni). Alcuni di questi test sono migliori di altri e sono quindi utilizzati di routine, mentre uno o due sono utilizzati raramente ma possono dare informazioni importanti quando sono positivi.
 Il Dr. Carling studia meticolosamente una TAC prima di un’operazione di Mini Back Scope Adrenalectomy (MBSA). Il Dr. Carling ha esaminato migliaia di scansioni di tumori surrenali.
Il Dr. Carling studia meticolosamente una TAC prima di un’operazione di Mini Back Scope Adrenalectomy (MBSA). Il Dr. Carling ha esaminato migliaia di scansioni di tumori surrenali.
Quando guardiamo l’imaging della ghiandola surrenale, sia che si tratti di un’ecografia, CT, MRI, medicina nucleare (MIBG, PET, ecc.) o altri studi di imaging, dobbiamo avere un approccio globale e valutare tutti gli aspetti del tumore e del paziente. Analizziamo attentamente il “fenotipo di imaging” del tumore. Il “fenotipo di imaging” descrive tutti gli aspetti di come appare il tumore sulla tua scansione e ci aiuta ad arrivare alla diagnosi corretta, compresa la probabilità di cancro. Va notato che questa è tutt’altro che una scienza perfetta. In molti casi non possiamo mai sapere con certezza se il tumore è canceroso se non lo rimuoviamo con una surrenalectomia. Poiché l’interpretazione dell’imaging surrenalico non è in bianco e nero, c’è bisogno di un team e di un chirurgo che abbia esperienza e grande giudizio.
Cosa cercano i medici surrenalici esperti nelle radiografie e scansioni surrenaliche? Quello che cerchiamo su uno studio di imaging (scansione) è una combinazione di più di una dozzina di criteri che ci danno un’impressione totale, chiamata “fenotipo di imaging”. Per esempio, esaminiamo attentamente le dimensioni e la forma del tumore. Ciò significa che guarderemo se i bordi sono lisci o irregolari, se i margini sono chiari o non chiari, e così via.
I punti chiave e più importanti dell’imaging surrenale e della scansione surrenale sono:
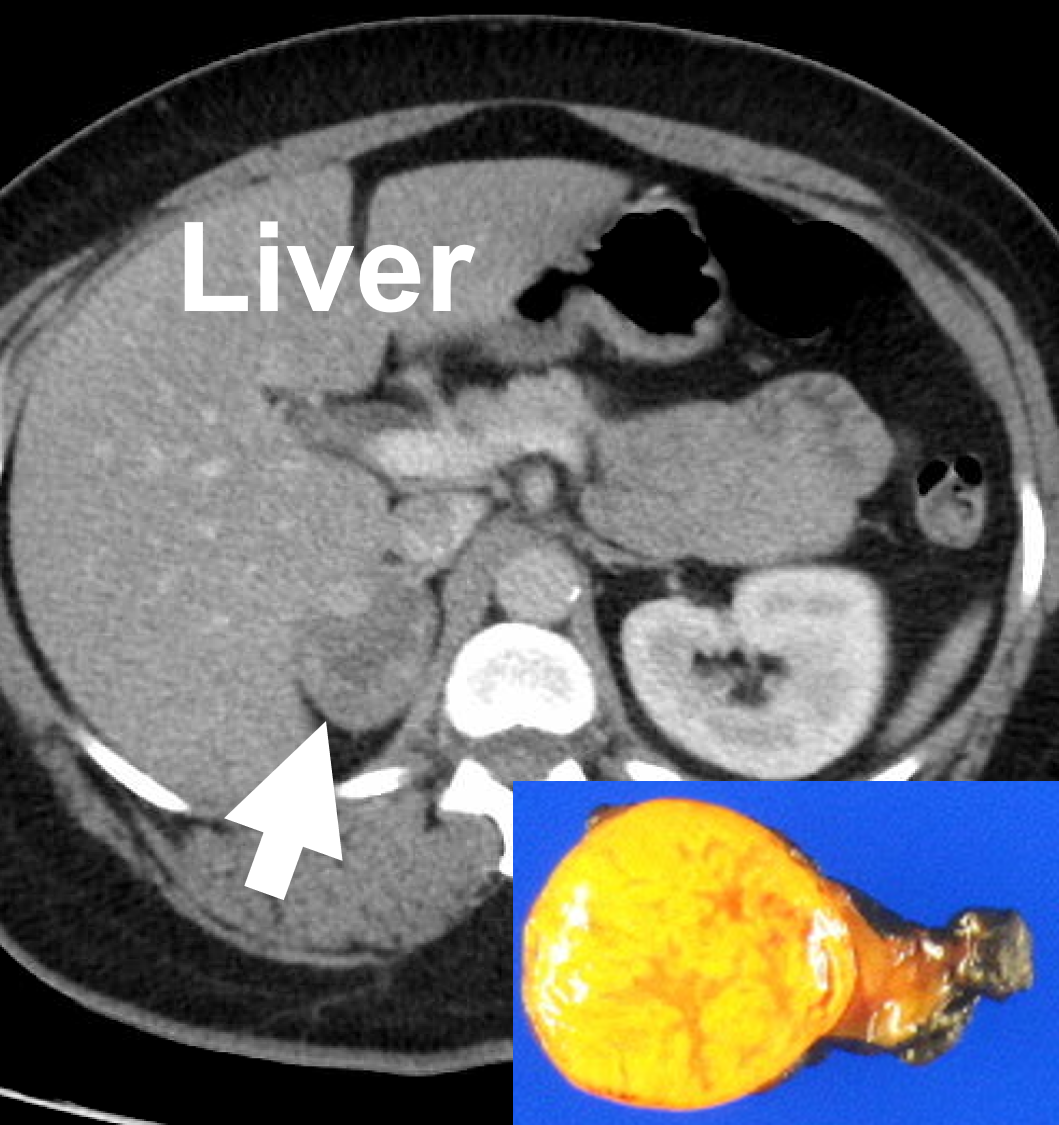 Protocollo surrenale, TAC con contrasto che dimostra un adenoma surrenale destro (4,4. cm, freccia), che causa la sindrome di Cushing. Gli adenomi surrenali benigni sono tipicamente lisci, rotondi o ovali, omogenei e ricchi di lipidi.
Protocollo surrenale, TAC con contrasto che dimostra un adenoma surrenale destro (4,4. cm, freccia), che causa la sindrome di Cushing. Gli adenomi surrenali benigni sono tipicamente lisci, rotondi o ovali, omogenei e ricchi di lipidi.
- Un adenoma corticale benigno è il tumore surrenale più comune ed è quasi sempre rotondo. Un adenoma corticale è un tumore surrenale che cresce dalla corteccia surrenale – lo strato più esterno della ghiandola surrenale. (Vedi anatomia surrenale per maggiori informazioni)
- Il gold standard dell’imaging surrenale è una scansione CT (TAC). Una “TAC con protocollo surrenalico, miglioramento del contrasto” è la migliore. Quindi, una TAC del surrene con e senza contrasto dovrebbe essere sempre la prima TAC ordinata, e in più del 90% dei casi, l’UNICA TAC di cui il paziente avrà bisogno. L’eccezione a questa regola è che se avete un’allergia al colorante di contrasto, allora ottenete una TAC senza contrasto.
- La risonanza magnetica non è quasi mai necessaria e non dovrebbe mai essere la prima TAC che un medico ordina per guardare le masse surrenali.
- Le scansioni di medicina nucleare non sono quasi mai necessarie. Le scansioni di medicina nucleare sono utili in alcune impostazioni molto specifiche che pochi medici vedranno mai.
- L’ecografia non è molto utile, quindi non preoccupatevi.
Scansioni TC (TAC) per valutare i tumori e le crescite surrenali
La TAC (chiamata anche TAC) è molto accurata nell’esaminare le ghiandole surrenali e altre strutture addominali e può essere usata su qualsiasi tipo di tumore surrenale. Come gli altri 3 test di questo gruppo, la TAC è indolore. Ci vogliono solo pochi minuti per completarla. Le immagini che ne risultano sono molto buone per dimostrare i tumori in tutto il corpo e possono essere prese misure molto accurate, che aiutano la pianificazione delle terapie successive. La TC rappresenta la modalità di imaging di primo livello per la valutazione delle lesioni surrenali poiché è veloce, assicura una grande risoluzione, con risultati di immagini pre-contrasto e comportamento post-contrasto che vengono comunemente utilizzati per ottenere una diagnosi corretta.
Il “protocollo surrenale, TAC con contrasto” è la migliore scansione o radiografia per i tumori e le masse surrenali. Una TAC non potenziata (non viene dato al paziente alcun contrasto per via endovenosa) è buona, ma non così buona come una TAC con contrasto per via endovenosa. Alla TAC, gli adenomi surrenalici sono di solito lesioni ben delimitate rotonde o ovali, con valori di attenuazione omogenei e relativamente bassi (inferiori a 10 unità Hounsfield), a causa dell’alto contenuto di grasso. Sfortunatamente, la TAC non potenziata (senza contrasto) da sola non è sempre diagnostica poiché il 15-30% degli adenomi sono poveri di lipidi, mostrando così valori di attenuazione più alti. In questi casi, l’imaging aggiuntivo dopo la somministrazione di contrasto per via endovenosa (protocollo surrenalico, TAC con contrasto) è necessario per differenziare gli adenomi dai non-adenomi. La valutazione del pattern di enhancement delle lesioni surrenali richiede un’ulteriore fase tardiva dopo la fase venosa. Ci sono diversi protocolli CT suggeriti per la valutazione delle masse surrenali; tuttavia, c’è l’evidenza che un protocollo post-contrasto di 15 minuti ha la migliore accuratezza diagnostica.
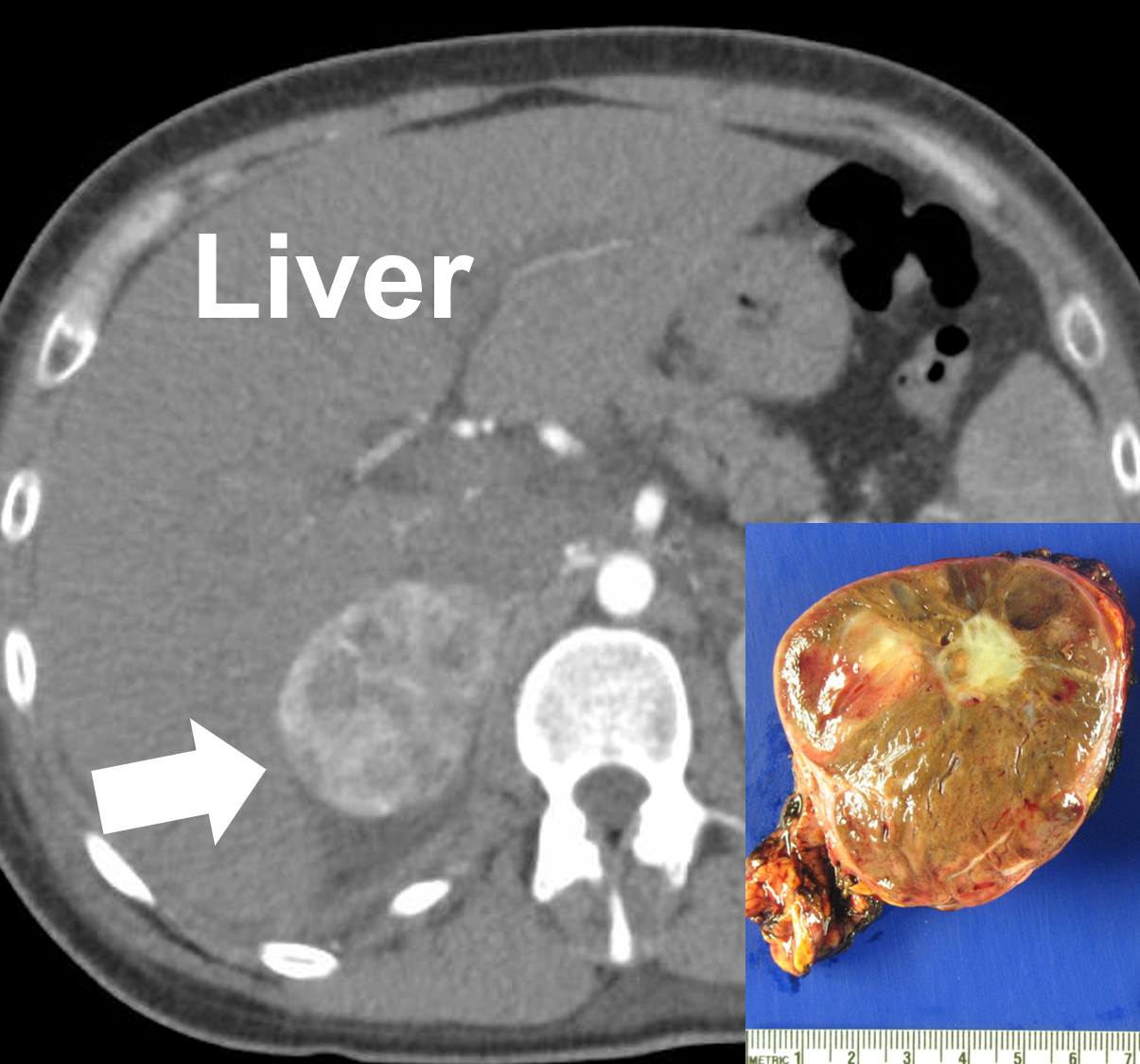 Un feocromocitoma destro di 6 cm visto su una TAC (freccia) e dopo la rimozione. I feocromocitomi sono vascolari e possono apparire variabili con componenti solide, cistiche, calcificate e necrotiche. Scusate gente per la roba tecnica, questa è di gran lunga la pagina più tecnica di questo enorme sito web. Lo facciamo perché quasi tutti gli endocrinologi che ricevono un paziente con un tumore surrenale leggono questo sito, quindi dobbiamo inserire alcune cose tecniche per loro in modo che possano prendersi meglio cura di voi. Non preoccuparti delle cose tecniche se non sei un medico – continua a leggere perché il 95% di questo sito è scritto per i pazienti e per i medici.
Un feocromocitoma destro di 6 cm visto su una TAC (freccia) e dopo la rimozione. I feocromocitomi sono vascolari e possono apparire variabili con componenti solide, cistiche, calcificate e necrotiche. Scusate gente per la roba tecnica, questa è di gran lunga la pagina più tecnica di questo enorme sito web. Lo facciamo perché quasi tutti gli endocrinologi che ricevono un paziente con un tumore surrenale leggono questo sito, quindi dobbiamo inserire alcune cose tecniche per loro in modo che possano prendersi meglio cura di voi. Non preoccuparti delle cose tecniche se non sei un medico – continua a leggere perché il 95% di questo sito è scritto per i pazienti e per i medici.
La percentuale assoluta di washout (APW) del contrasto dal tumore surrenale può essere calcolata usando una formula. La percentuale relativa di washout (RPW) è usata quando non è disponibile un valore CT non migliorato. Se l’APW è >60% o l’RPW è >40% dopo 15 minuti dalla somministrazione del contrasto, questo è indicativo di adenoma benigno, con sensibilità e specificità di 88% e 96% all’APW e sensibilità e specificità di 83% e 93% al RPW, rispettivamente.
Questo metodo può con un certo grado di certezza differenziare gli adenomi benigni, che aumentano rapidamente e mostrano un rapido washout, dai non-adenomi come il cancro adrenocorticale, i feocromocitomi e le metastasi, che invece dimostrano un forte aumento ma un washout prolungato.
Feocromocitomi su scansioni TAC con aumento del contrasto. I feocromocitomi possono presentarsi con componenti solide, cistiche, calcifiche e/o necrotiche – abbastanza variabili. I feo più piccoli tendono a mostrare un’attenuazione più uniforme, con una densità di 40-50 HU. Dopo la somministrazione di contrasto, i feocromocitomi aumentano avidamente (cioè diventano molto luminosi) con alcuni di loro che mostrano un aumento maggiore nella fase venosa portale e altri nella fase arteriosa; tuttavia, il loro APW e RPW sono simili a quelli degli adenomi. Pertanto, i feocromocitomi spesso non possono essere differenziati in modo affidabile dagli adenomi utilizzando i protocolli di washout CT. Quando le lesioni sono abbastanza grandi (>6 cm), si possono osservare emorragie intralesionali, necrosi o calcificazioni.
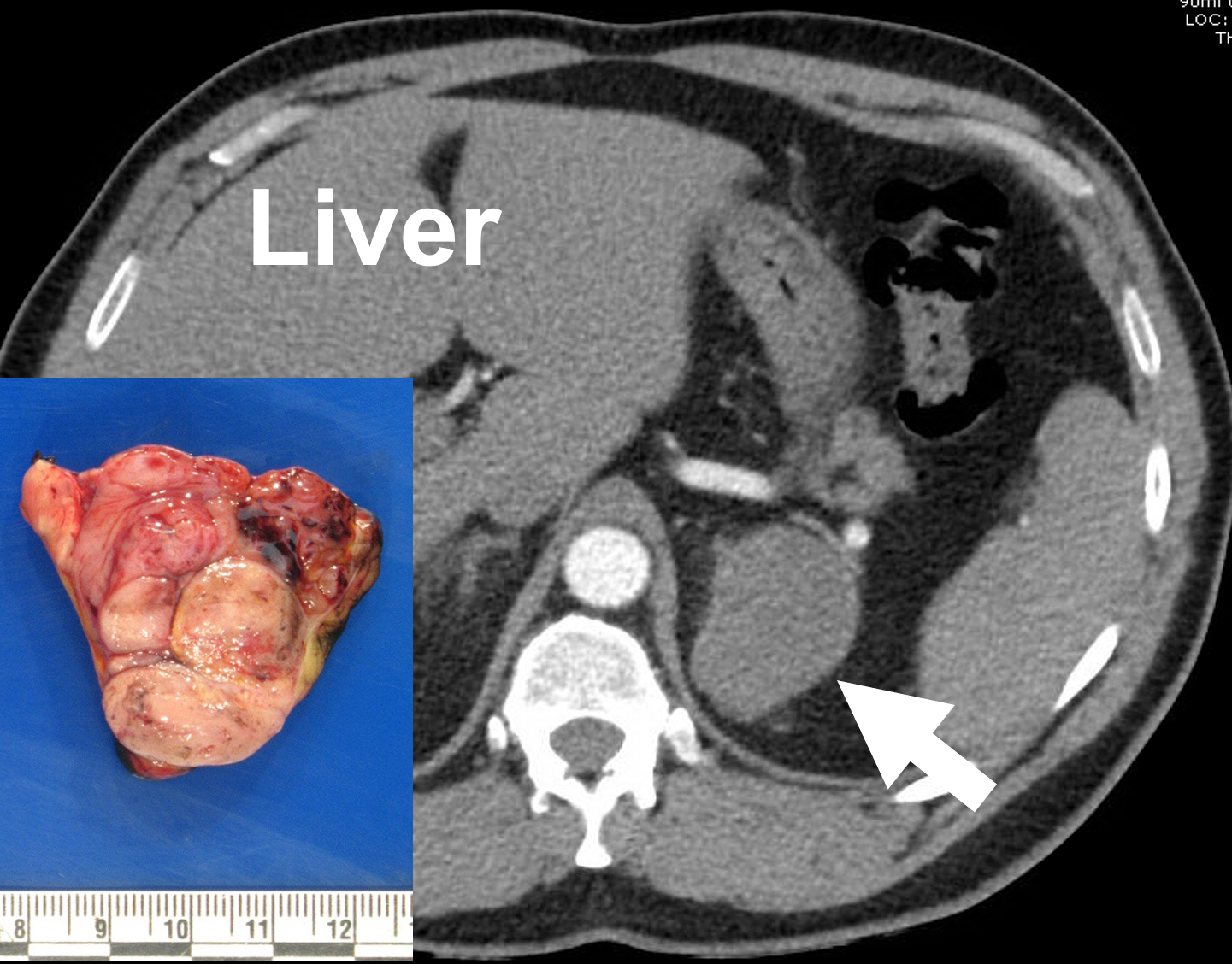 Un tumore surrenocorticale sinistro (freccia) raffigurato su un protocollo surrenalico (fase arteriosa) contrasto-enhanced CT, e dopo la rimozione. I tumori surrenali spesso mostrano un aspetto eterogeneo (variabile) a causa di necrosi, calcificazioni e sanguinamento nel tumore.
Un tumore surrenocorticale sinistro (freccia) raffigurato su un protocollo surrenalico (fase arteriosa) contrasto-enhanced CT, e dopo la rimozione. I tumori surrenali spesso mostrano un aspetto eterogeneo (variabile) a causa di necrosi, calcificazioni e sanguinamento nel tumore.
Carcinoma surrenocorticale (cancro) su scansioni CT potenziate da contrasto. I tumori della corteccia surrenale (carcinoma surrenocorticale) mostrano tipicamente un aspetto eterogeneo (variabile) dovuto a necrosi, calcificazioni ed emorragia (precedente sanguinamento nel tumore). Dopo l’iniezione endovenosa di contrasto, spesso dimostrano un enhancement eterogeneo e principalmente periferico. L’RPW del carcinoma tende ad essere inferiore al 40%. L’invasione di strutture adiacenti come reni, vena cava inferiore, fegato, pancreas, milza e vasi splenici possono verificarsi così come metastasi epatiche e sedi linfonodali retroperitoneali. Anche le dimensioni del cancro sono critiche.
Le metastasi alla ghiandola surrenale (più comunemente carcinomi del polmone, della mammella, del rene e melanoma) appaiono come masse focali con un forte e prolungato enhancement sulla fase venosa portale, di solito più di 120 HU, ma un washout più lento degli adenomi. Va notato che l’aspetto delle metastasi surrenali può essere molto variabile a seconda del cancro sottostante.
Scansioni di risonanza magnetica per valutare i tumori surrenali
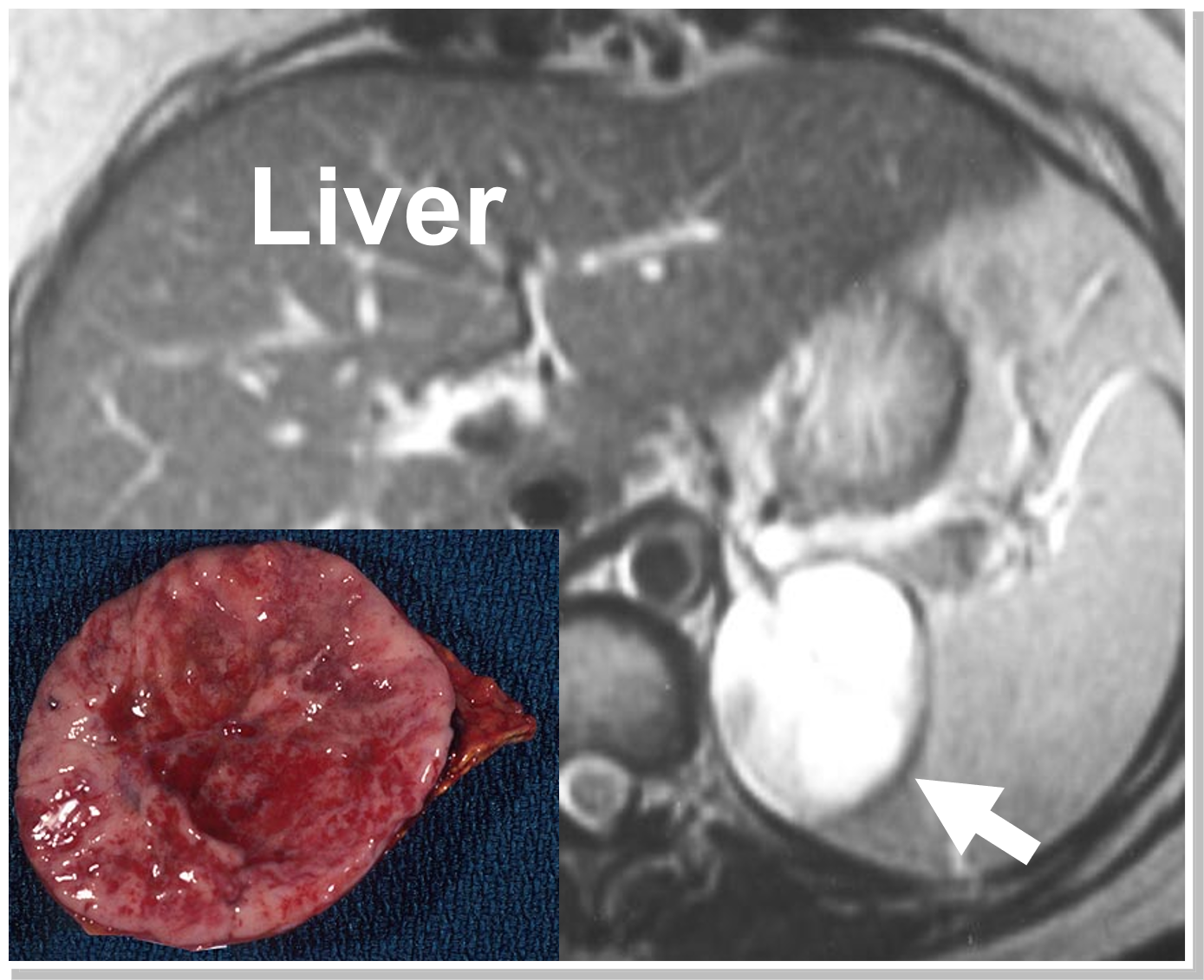 Una risonanza magnetica che dimostra un feocromocitoma sinistro (freccia e patologia). Spesso i feocromocitomi si esaltano (si illuminano in modo luminoso) su una risonanza magnetica, il che è così caratteristico che da solo conferma la diagnosi.
Una risonanza magnetica che dimostra un feocromocitoma sinistro (freccia e patologia). Spesso i feocromocitomi si esaltano (si illuminano in modo luminoso) su una risonanza magnetica, il che è così caratteristico che da solo conferma la diagnosi.
La risonanza magnetica (chiamata anche scansione MR o NMR) è molto simile alla TAC nel tipo di informazioni e immagini che fornisce. La scansione dura circa un’ora e utilizza campi magnetici per generare immagini delle strutture del corpo piuttosto che raggi X come la TAC o onde sonore come l’ecografia.
La risonanza magnetica ha un’accuratezza diagnostica simile a quella della TAC, permettendo di caratterizzare gli adenomi indipendentemente dal loro enhancement alla TAC. Nelle immagini RM pesate in T2 (i tessuti pieni di fluido appaiono luminosi), gli adenomi surrenali sono omogenei e presentano un’intensità di segnale medio-bassa rispetto al muscolo scheletrico o al fegato. Una componente importante del protocollo di risonanza magnetica surrenale è il chemical shift imaging (CSI). Questa modalità permette al radiologo di rilevare il grasso intra-tumorale con conseguente perdita di intensità del segnale. La sensibilità della risonanza magnetica per gli adenomi che misurano 10-20 HU è quasi del 100%, mentre quella per gli adenomi poveri di lipidi che misurano più di 30 HU è significativamente più bassa (13-75%)
Spesso i feocromocitomi si esaltano (si illuminano intensamente) su una risonanza magnetica che è così caratteristica che, da sola, conferma la diagnosi. Naturalmente, i pazienti con feocromocitoma hanno ancora bisogno di far misurare le metanefrine e le catecolamine frazionate nel plasma e nelle urine (raccolta di 24 ore) e di essere adeguatamente preparati prima della surrenalectomia.
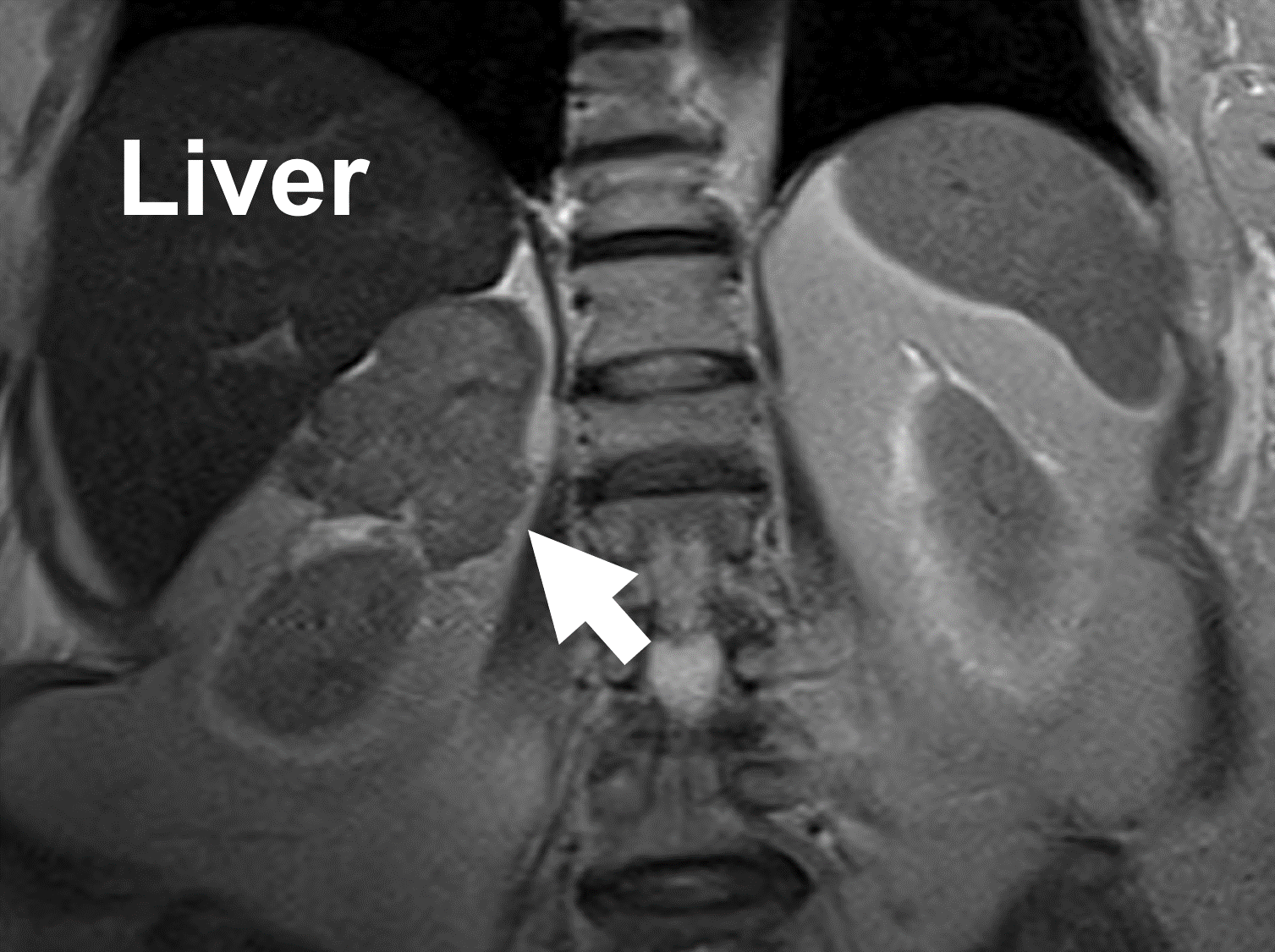 RM che mostra un cancro surrenale (freccia) derivante dalla ghiandola surrenale destra. Si noti l’eterogeneità e i bordi irregolari. Sulla risonanza magnetica, i carcinomi surrenocorticali mostrano una bassa intensità di segnale sulle immagini pesate in T1, un alto segnale sulle immagini pesate in T2 e un forte ed eterogeneo aumento del contrasto con lento washout. Allo stesso modo, le metastasi alla ghiandola surrenale possono apparire molto variabili su una scansione MRI.
RM che mostra un cancro surrenale (freccia) derivante dalla ghiandola surrenale destra. Si noti l’eterogeneità e i bordi irregolari. Sulla risonanza magnetica, i carcinomi surrenocorticali mostrano una bassa intensità di segnale sulle immagini pesate in T1, un alto segnale sulle immagini pesate in T2 e un forte ed eterogeneo aumento del contrasto con lento washout. Allo stesso modo, le metastasi alla ghiandola surrenale possono apparire molto variabili su una scansione MRI.
Le scansioni di medicina nucleare sono utili per valutare i tumori surrenali?
Una scansione di medicina nucleare utilizza sostanze radioattive (una dose di radiazioni molto bassa) per scattare foto di aree all’interno del corpo. La sostanza radioattiva viene iniettata nel corpo, e localizza e si lega a specifiche cellule o tessuti, comprese le cellule tumorali. La tecnologia è simile a una scansione di iodio radioattivo utilizzato nella malattia della tiroide, o una scansione sestamibi utilizzato nella malattia paratiroidea.
Una scansione di medicina nucleare è necessaria solo per alcuni casi di tumori surrenali, quando le scansioni CT e MRI non sono sufficienti. Le scansioni di medicina nucleare più comunemente usate nell’imaging del tumore surrenale sono:
- MIBG (I-131 MIBG)
- DOTATO PET (Gallio-68 PET/CT)
- PET regolare (18-FDG-PET/CT)
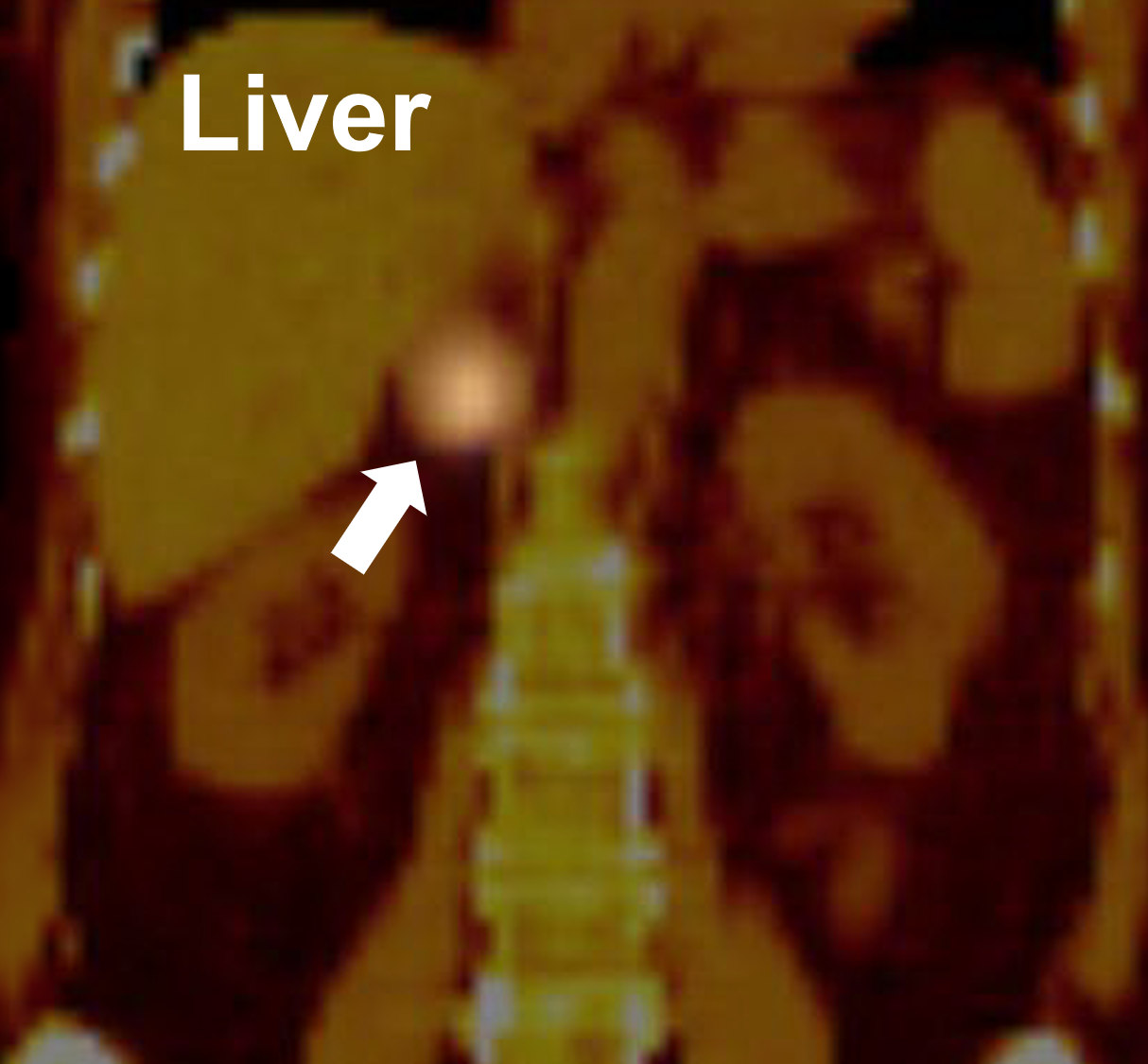 Una scansione MIBG che dimostra un assorbimento positivo nella ghiandola surrenale destra (freccia) che dimostra essere un feocromocitoma. La scansione MIBG è usata solo per rilevare la presenza e la localizzazione di feocromocitomi e paragangliomi (noti anche come feocromocitomi extra-surrene). Questo test NON rileva nessun altro tipo di tumore surrenale. Il MIBG è un altro esame di medicina nucleare che sfrutta il fatto che le cellule endocrine producono ormoni. Si dà al paziente un colorante radioattivo speciale che è un precursore dell’adrenalina (l’ormone prodotto dal midollo surrenale). Questo colorante si concentra nel tessuto endocrino iperattivo che comprende il feo e può essere visto sulla pellicola a raggi X. La scintigrafia MIBG è l’imaging funzionale di medicina nucleare di scelta per il feocromocitoma e il paraganglioma, ma soffre di svantaggi come la risoluzione spaziale limitata, la difficoltà nel rilevamento di piccoli tumori (Quali scansioni PET sono utilizzate per valutare i tumori e le crescite surrenali?
Una scansione MIBG che dimostra un assorbimento positivo nella ghiandola surrenale destra (freccia) che dimostra essere un feocromocitoma. La scansione MIBG è usata solo per rilevare la presenza e la localizzazione di feocromocitomi e paragangliomi (noti anche come feocromocitomi extra-surrene). Questo test NON rileva nessun altro tipo di tumore surrenale. Il MIBG è un altro esame di medicina nucleare che sfrutta il fatto che le cellule endocrine producono ormoni. Si dà al paziente un colorante radioattivo speciale che è un precursore dell’adrenalina (l’ormone prodotto dal midollo surrenale). Questo colorante si concentra nel tessuto endocrino iperattivo che comprende il feo e può essere visto sulla pellicola a raggi X. La scintigrafia MIBG è l’imaging funzionale di medicina nucleare di scelta per il feocromocitoma e il paraganglioma, ma soffre di svantaggi come la risoluzione spaziale limitata, la difficoltà nel rilevamento di piccoli tumori (Quali scansioni PET sono utilizzate per valutare i tumori e le crescite surrenali?
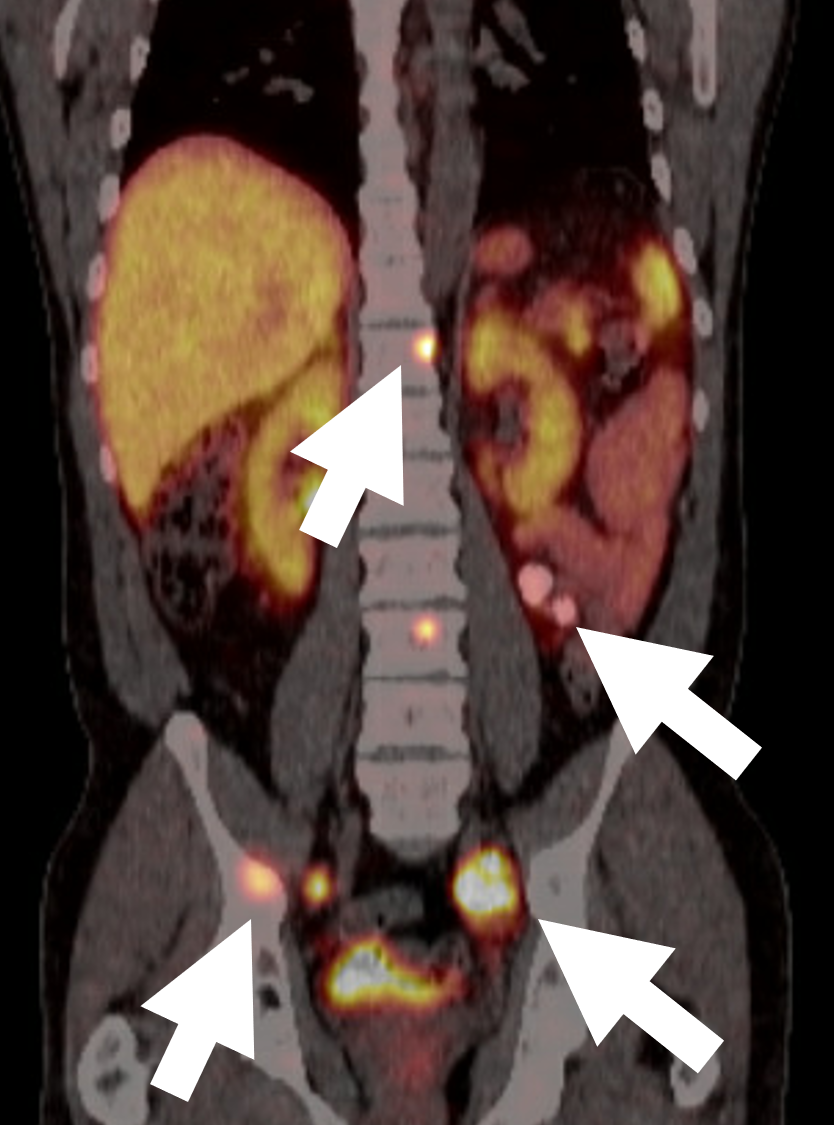 Una scansione PET/CT 68 DOTATATE per un feocromocitoma maligno che dimostra lesioni metastatiche multiple nell’osso e nei linfonodi (frecce). La scansione DOTATATE è una tecnologia più recente e l’espressione dei recettori della somatostatina da parte delle cellule di feocromocitoma e paraganglioma facilita l’imaging PET mirato con 68-Ga-DOTA-peptidi. a-68 DOTATATE PET/CT ha rilevato un numero simile ma ha un contrasto lesione-sfondo significativamente maggiore rispetto alla FDG PET/CT. La DOTATATE PET/CT dovrebbe ora essere considerata l’indagine ideale di prima linea per l’imaging del feocromocitoma e del paraganglioma. A seconda dei risultati di DOTATATE e del quesito clinico, FDG e MIBG rimangono utili e, in casi selezionati, possono fornire una stadiazione più accurata, la caratterizzazione della malattia e guidare le scelte di trattamento
Una scansione PET/CT 68 DOTATATE per un feocromocitoma maligno che dimostra lesioni metastatiche multiple nell’osso e nei linfonodi (frecce). La scansione DOTATATE è una tecnologia più recente e l’espressione dei recettori della somatostatina da parte delle cellule di feocromocitoma e paraganglioma facilita l’imaging PET mirato con 68-Ga-DOTA-peptidi. a-68 DOTATATE PET/CT ha rilevato un numero simile ma ha un contrasto lesione-sfondo significativamente maggiore rispetto alla FDG PET/CT. La DOTATATE PET/CT dovrebbe ora essere considerata l’indagine ideale di prima linea per l’imaging del feocromocitoma e del paraganglioma. A seconda dei risultati di DOTATATE e del quesito clinico, FDG e MIBG rimangono utili e, in casi selezionati, possono fornire una stadiazione più accurata, la caratterizzazione della malattia e guidare le scelte di trattamento
La PET regolare (18-FDG-PET/CT) è usata principalmente per l’immagine di lesioni maligne (cancerose). Si tratta di una modalità di imaging molto utile nel carcinoma surrenocorticale e nelle metastasi alla ghiandola surrenale (più comunemente carcinomi del polmone, del seno, del rene e melanoma). Nel carcinoma della ghiandola surrenale, il 18-FDG-PET/CT può essere più accurato di una TAC e può identificare metastasi (diffusione) per esempio ai linfonodi e al fegato non rilevate dalla TAC.
Come modalità di imaging funzionale, la 18-FDG-PET/CT, che fornisce informazioni metaboliche sul glucosio nei tumori maligni, ha mostrato grandi risultati per il rilevamento di metastasi surrenali. Viene utilizzata in molti pazienti affetti da cancro (tra cui polmone, seno, rene, cancro colorettale e melanoma) e ha fornito informazioni per la diagnosi, la sorveglianza e la terapia successiva in questi casi. Occasionalmente, una metastasi surrenale è l’unica prova del cancro, e in quei casi una surrenalectomia è incriminata. Per saperne di più sulla chirurgia surrenale per le metastasi clicca qui.
Ultrasuoni per valutare i tumori e le crescite surrenali
L’ecografia è la scansione più veloce, economica e disponibile per guardare i reni e le ghiandole surrenali. Ma è il meno accurato, quindi di solito non è usato tanto quanto la TAC. Può essere usato per esaminare qualsiasi tipo di tumore surrenale, ma non è molto buono, quindi non preoccupatevi.