Esame Extraorale
Segni e sintomi sono essenziali per identificare l’eziologia e monitorare la progressione della malattia per cui il paziente sta cercando un trattamento. Ogni paziente dovrebbe essere valutato con un esame extraorale e intraorale.
La presenza di gonfiori nel collo non è un reperto raro, soprattutto nei pazienti con infezioni orali o tumori maligni. Il drenaggio linfatico dai siti del cavo orale è principalmente verso i linfonodi submentali e sottomandibolari, anche se altri linfonodi regionali possono essere coinvolti. La linfoadenopatia secondaria all’infezione è generalmente caratterizzata da linfonodi mobili e teneri. I pazienti con cancro orale presentano tipicamente un ingrossamento dei linfonodi non tenero, con linfonodi fermi o duri alla palpazione e alla fissazione (immobilità).
La patologia delle ghiandole salivari maggiori sono meglio rilevate da un’attenta palpazione della pelle preauricolare per le malattie legate alla parotide (vedi la seconda immagine sotto). La palpazione extraorale delle ghiandole sottomandibolari e sublinguali può spesso rivelare ingrossamento e tenerezza; tuttavia, la palpazione bimanuale è spesso più efficace.
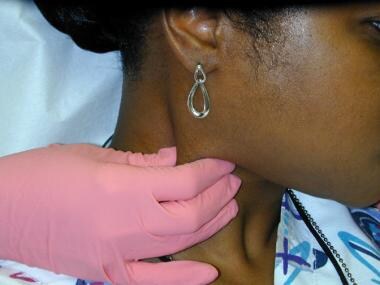 La catena cervicale anteriore dei linfonodi è frequentemente coinvolta sia nelle condizioni infiammatorie orali che nella malattia metastatica. I cambiamenti nodali sono palpabili lungo il muscolo sternocleidomastoideo.
La catena cervicale anteriore dei linfonodi è frequentemente coinvolta sia nelle condizioni infiammatorie orali che nella malattia metastatica. I cambiamenti nodali sono palpabili lungo il muscolo sternocleidomastoideo. 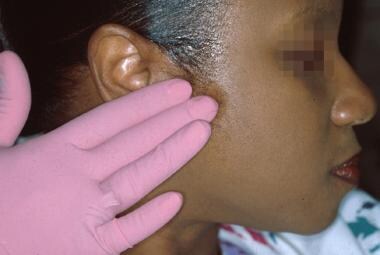 Le masse parotidee (specialmente nel lobo superficiale) possono essere rilevate dalla palpazione digitale.
Le masse parotidee (specialmente nel lobo superficiale) possono essere rilevate dalla palpazione digitale. Il dolore miofasciale e dell’articolazione temporomandibolare (ATM) si incontra comunemente nei pazienti. Tutti i pazienti dovrebbero essere esaminati per possibili asimmetrie facciali e limitazioni nell’apertura, deviazione o guardia. L’ATM viene palpata per la funzione e la sensibilità con la bocca chiusa con il primo e il secondo dito sopra l’articolazione. Al paziente viene poi chiesto di aprire e chiudere la bocca ripetutamente per valutare la presenza di qualsiasi crepitio, click sintomatico o popping. Questi possono essere rilevati anche mettendo la punta del quinto dito nei canali uditivi esterni (vedi l’immagine qui sotto).
Tutti i muscoli della masticazione dovrebbero essere palpati per una possibile tenerezza durante il serraggio e a riposo (specialmente il massetere e il temporale che possono essere palpati extraoralmente). Durante l’esame, è importante chiedere al paziente di indicare qualsiasi area particolare di dolore (trigger points). L’attacco mandibolare dei muscoli temporali e pterigoidei mediali sono solitamente palpati inserendo il secondo dito nel vestibolo mascellare posteriore.
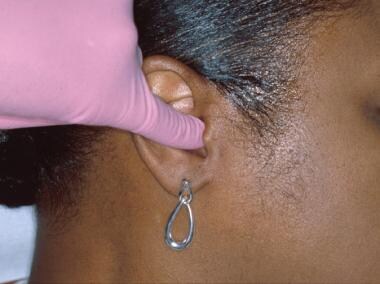 Crepitazioni, scatti e schiocchi delle articolazioni temporo-mandibolari possono essere rilevati mettendo le punte delle dita piccole nei canali uditivi esterni e facendo eseguire al paziente una serie di movimenti mandibolari in movimento. Uno stetoscopio posto anteriormente al padiglione auricolare può essere utile.
Crepitazioni, scatti e schiocchi delle articolazioni temporo-mandibolari possono essere rilevati mettendo le punte delle dita piccole nei canali uditivi esterni e facendo eseguire al paziente una serie di movimenti mandibolari in movimento. Uno stetoscopio posto anteriormente al padiglione auricolare può essere utile. Entrambe le labbra devono essere esaminate visivamente e per palpazione. Il bordo vermiglio è di solito liscio e flessibile (vedere l’immagine qui sotto).
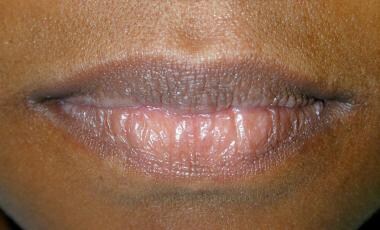 I bordi vermigli delle labbra devono essere lisci e flessibili. Chiedere alle pazienti donne di rimuovere qualsiasi rossetto, che può oscurare i cambiamenti superficiali sottostanti.
I bordi vermigli delle labbra devono essere lisci e flessibili. Chiedere alle pazienti donne di rimuovere qualsiasi rossetto, che può oscurare i cambiamenti superficiali sottostanti. Esame intraorale
Come ogni altra parte dell’esame fisico, l’esame intraorale deve essere eseguito in modo sistematico. Per molti operatori sanitari, l’esame del cavo orale è un’abilità clinica che si acquisisce solo attraverso la ripetizione. Un’illuminazione adeguata è una componente essenziale per un buon esame orale. Gli studi dentistici sono attrezzati per tali esami; tuttavia, i medici che normalmente non utilizzano luci fisse o montate sulla testa per l’esame possono essere costretti a fare affidamento su torce portatili o su una torcia a penna, integrate dall’illuminazione ambientale della stanza.
Se i pazienti portano protesi rimovibili, queste dovrebbero essere rimosse per eseguire un esame intraorale completo. Le protesi devono essere valutate per l’adattamento, l’aspetto generale e l’igiene.
Ogni struttura anatomica deve essere ispezionata visivamente e palpata; eventuali lesioni devono essere valutate rispetto a dimensioni, estensione, spessore, consistenza, colore, consistenza e tenerezza. La mucosa orale è stata tradizionalmente descritta come di colore rosa salmone; tuttavia, esiste una grande variazione a seconda della razza, della vascolarizzazione e della cheratinizzazione.
Mucosa labiale
Esaminare le labbra e ispezionare la mucosa labiale (superiore e inferiore) (vedere l’immagine sotto).
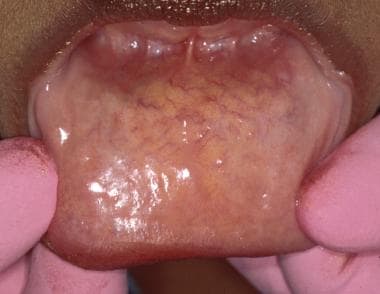 La mucosa labiale è tipicamente liscia e brillante. Se la mucosa è secca, possono diventare evidenti le secrezioni mucose puntuali delle ghiandole salivari minori.
La mucosa labiale è tipicamente liscia e brillante. Se la mucosa è secca, possono diventare evidenti le secrezioni mucose puntuali delle ghiandole salivari minori. Negli individui sani, la mucosa labiale appare liscia, morbida e ben lubrificata dalle ghiandole salivari minori. L’ansia per l’esame (“sindrome del camice bianco”) può provocare un’iposalivazione transitoria. In questi casi, la mucosa può diventare appiccicosa al tatto. Le ghiandole salivari minori del labbro inferiore sono spesso palpabili. Il labbro inferiore è frequentemente soggetto a lesioni che possono causare traumi ai dotti delle ghiandole salivari minori, con conseguente formazione di un mucocele, una lesione che si trova più frequentemente nella mucosa labiale inferiore.
Mucosa buccale
L’esame della mucosa buccale è più facilmente realizzabile facendo aprire parzialmente la bocca al paziente, seguito da uno stiramento della mucosa buccale con uno specchio da bocca o una lama per lingua. L’orifizio della ghiandola parotide (cioè il dotto di Stensen) può essere trovato come una piccola massa di tessuto molle punteggiata sulla mucosa buccale adiacente ai primi denti molari permanenti.
Alcuni pazienti possono presentare lievi linee di pizzo grigio-bianco sulla mucosa buccale che scompaiono con lo stiramento della mucosa (leucoedema). Un altro reperto comune della mucosa buccale o labiale sono i granuli di Fordyce. Questi rappresentano ghiandole sebacee ectopiche.
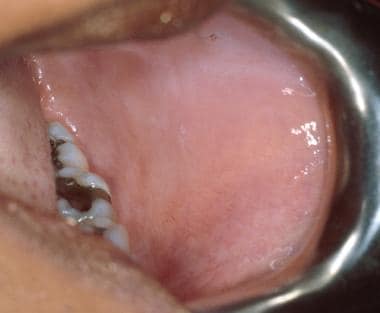 Leucoedema della mucosa buccale. L’aspetto bianco-latteo della mucosa rappresenta l’edema del tessuto e scompare quando la mucosa viene stirata.
Leucoedema della mucosa buccale. L’aspetto bianco-latteo della mucosa rappresenta l’edema del tessuto e scompare quando la mucosa viene stirata. Linea alba (“linea bianca”) si osserva spesso anche sulla mucosa buccale come risultato di un trauma cronico contro i denti. La linea alba si manifesta come una striscia bianca orizzontale lungo la mucosa buccale a livello del piano occlusale bilateralmente.
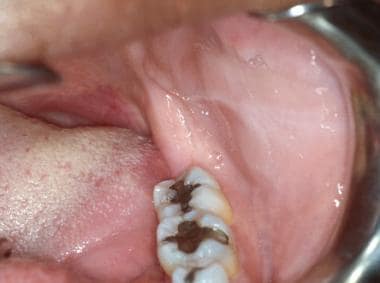 La linea alba della mucosa buccale sinistra a livello del piano occlusale. L’orifizio del dotto di Stensen è superiore alla linea alba, adiacente al primo molare permanente mascellare. La palpazione delicata della ghiandola parotidea provoca l’espressione di saliva sierosa dal dotto.
La linea alba della mucosa buccale sinistra a livello del piano occlusale. L’orifizio del dotto di Stensen è superiore alla linea alba, adiacente al primo molare permanente mascellare. La palpazione delicata della ghiandola parotidea provoca l’espressione di saliva sierosa dal dotto. La saliva dovrebbe essere in grado di essere espressa dal dotto; tuttavia, il massaggio extraorale della ghiandola può essere necessario. La saliva dovrebbe essere chiara e acquosa, e il paziente non dovrebbe provare alcun disagio con la procedura. Come per le labbra, anche la mucosa buccale dovrebbe essere ben lubrificata dalla saliva. Le ghiandole salivari minori e i granuli di Fordyce possono conferire una consistenza granulare alla mucosa buccale.
Lingua e pavimento della bocca
Tutte le superfici della lingua dovrebbero essere esaminate compreso il dorso, i lati e la lingua ventrale. La superficie dorsale della lingua è più facilmente visualizzabile facendo protrudere la lingua al paziente e cercando di toccare la punta del mento. In alternativa, la punta della lingua può essere afferrata con le dita e una garza di 2 x 2 pollici. La superficie dorsale della lingua è uniformemente coperta da numerose papille filiformi, come mostrato sotto. Intervallate tra le papille filiformi ci sono decine di papille fungiformi a forma di fungo, ognuna delle quali contiene una o più papille gustative, come mostrato di seguito.
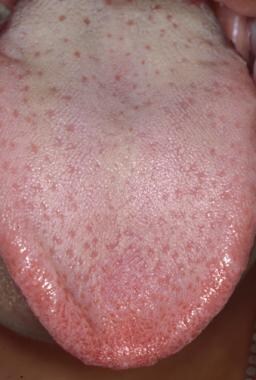 La superficie dorsale della lingua è una miscela di sottili papille filiformi cheratinizzate, intervallate da papille fungiformi a forma di fungo rosa.
La superficie dorsale della lingua è una miscela di sottili papille filiformi cheratinizzate, intervallate da papille fungiformi a forma di fungo rosa. 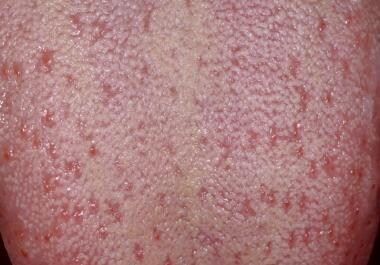 Ciascuna delle papille fungiformi a forma di fungo rosa è associata a diverse papille gustative.
Ciascuna delle papille fungiformi a forma di fungo rosa è associata a diverse papille gustative. Le papille circumvallate si trovano alla giunzione dei due terzi anteriori e del terzo posteriore della lingua. Queste strutture sono normalmente in numero di 8-12 e sono disposte a forma di V anteriormente al forame cieco, una depressione poco profonda che rappresenta un residuo di sviluppo del dotto tireoglosso. Come le papille fungiformi, anche le papille circumvallate contengono numerose papille gustative.
La lingua patinata o pelosa è caratterizzata da papille filiformi iperplastiche e da un accumulo di cheratina dovuto a una maggiore ritenzione e a una ridotta esfoliazione secondaria alla disidratazione. I pazienti possono lamentarsi dell’alito cattivo e persino dei conati di vomito soprattutto se il rivestimento è localizzato nella parte posteriore della lingua vicino alle papille circumvallate.
La fissurazione della superficie dorsale della lingua è stata descritta nella bocca secca o in pazienti sindromici (ad es, trisomia 21); tuttavia, la presenza di fissurazione non ha alcun significato clinico nella grande maggioranza dei casi.
L’atrofia della superficie dorsale della lingua può essere secondaria a carenze nutrizionali, alcuni farmaci (per esempio, l’idrossiurea), candidosi eritematosa e altre malattie mucocutanee. Oltre al disagio, i pazienti spesso riferiscono sensazioni gustative alterate.
Le papille fogliari sono strutture presenti sull’aspetto posterolaterale della lingua e contengono ulteriori papille gustative. Queste possono essere spesso scambiate per tessuto anormale in quanto possono variare in dimensione e aspetto.
I bordi laterali della lingua possono essere esaminati afferrando la punta della lingua con una spugna di garza, estendendola e ruotandola lateralmente. I bordi laterali della lingua non sono coperti da un gran numero di papille. La mucosa è più eritematosa e, man mano che ci si sposta più posteriormente lungo il bordo laterale della lingua, la fissurazione verticale diventa più prominente. Raccolte di tessuto colorato della mucosa con una superficie bossolata possono essere trovate alla base della lingua. Questo tessuto linfoide accessorio (tonsilla linguale) è un componente dell’anello di Waldeyer e può ingrandirsi in presenza di un’infezione o di un’infiammazione locale.
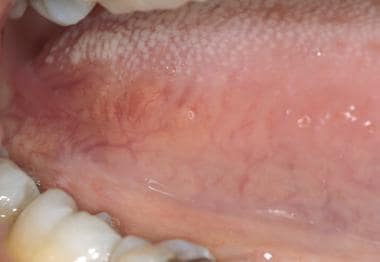 Il bordo laterale della lingua ha occasionalmente alcune corrugazioni verticali associate, ma può apparire liscio e scintillante. Le tonsille linguali alla base posteriore-laterale della lingua rappresentano l’estensione anteriore dell’anello di Waldeyer. Questi tessuti possono ingrandirsi in seguito a infiammazioni, infezioni o neoplasie.
Il bordo laterale della lingua ha occasionalmente alcune corrugazioni verticali associate, ma può apparire liscio e scintillante. Le tonsille linguali alla base posteriore-laterale della lingua rappresentano l’estensione anteriore dell’anello di Waldeyer. Questi tessuti possono ingrandirsi in seguito a infiammazioni, infezioni o neoplasie. La superficie ventrale della lingua è più facilmente visualizzabile facendo toccare al paziente la punta della lingua sul tetto della bocca. La vascolarizzazione sublinguale è spesso prominente, soprattutto negli individui più anziani. Fronde di tessuto, la plica sublinguale, possono essere frequentemente osservate estendersi dalla superficie ventrale della lingua, come mostrato sotto. Il pavimento della bocca, simile alla mucosa buccale, è di colore rosa salmone. Gli orifizi delle ghiandole sottomandibolari (cioè i dotti di Wharton) sono presenti come 2 papille sulla linea mediana su entrambi i lati del frenulo linguale, mostrato sotto.
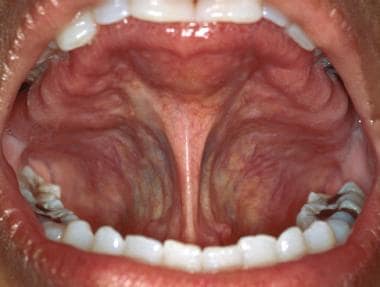 Il frenulo linguale è il principale attacco dei tessuti molli della lingua al pavimento della bocca. L’eccessivo attaccamento del frenulo può provocare impedimenti alla parola.
Il frenulo linguale è il principale attacco dei tessuti molli della lingua al pavimento della bocca. L’eccessivo attaccamento del frenulo può provocare impedimenti alla parola. 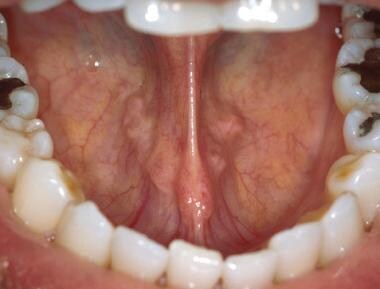 Gli ostia dei dotti di Wharton, che si trovano alla base del frenulo linguale, appaiono come due strutture punteggiate bilaterali. La saliva mucosa può essere espressa dai dotti con la palpazione bimanuale delle ghiandole sottomandibolari.
Gli ostia dei dotti di Wharton, che si trovano alla base del frenulo linguale, appaiono come due strutture punteggiate bilaterali. La saliva mucosa può essere espressa dai dotti con la palpazione bimanuale delle ghiandole sottomandibolari. La saliva si accumula frequentemente nel pavimento della bocca durante un esame orale. Questa saliva accumulata viene rimossa più facilmente con una garza. La successiva palpazione bimanuale delle ghiandole sottomandibolari e sublinguali dovrebbe portare all’espressione della saliva dai dotti di Wharton. Questa saliva è generalmente più viscosa di quella delle ghiandole parotidi a causa della maggiore percentuale di saliva mucosa.
Sia la superficie ventrale/laterale della lingua che il pavimento della bocca sono siti comuni per il cancro orale. Una biopsia incisionale rimane il gold standard per escludere la displasia o il carcinoma squamocellulare invasivo.
Palato duro
Il palato è diviso in palato molle posteriormente e palato duro anteriormente. L’ispezione visiva diretta del palato duro è realizzata più facilmente con l’uso di uno specchio intraorale. Il palato duro, simile alla gengiva attaccata, è normalmente meno rosa di altri siti della mucosa orale a causa della sua maggiore cheratinizzazione (vedi immagine sotto). Il palato duro anteriore è coperto da numerose creste fibrose o rughe, (vedi la seconda immagine sotto) e molti individui possono presentare una prominente papilla incisiva sulla linea mediana anteriore (l’apertura del canale incisivo).
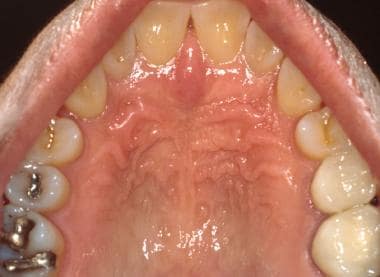 La mucosa palatale dura è caratterizzata da epitelio cheratinizzato e coperto da una serie di creste fibrose o rughe. La mucosa copre diverse ghiandole salivari minori.
La mucosa palatale dura è caratterizzata da epitelio cheratinizzato e coperto da una serie di creste fibrose o rughe. La mucosa copre diverse ghiandole salivari minori. 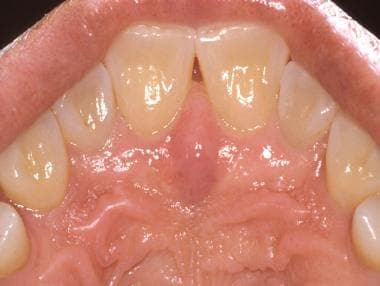 Si noti la papilla incisiva della linea mediana posteriormente agli incisivi mascellari. Questa rappresenta l’aspetto inferiore del dotto nasopalatino e sovrappone un sostanziale fascio neurovascolare che rifornisce il palato duro anteriore.
Si noti la papilla incisiva della linea mediana posteriormente agli incisivi mascellari. Questa rappresenta l’aspetto inferiore del dotto nasopalatino e sovrappone un sostanziale fascio neurovascolare che rifornisce il palato duro anteriore. Le ghiandole salivari minori sono abbondanti nel palato duro; per questo motivo, un’alta incidenza di neoplasie delle ghiandole salivari minori, sia benigne che maligne, si trova in questa sede.
Palato molle e oro-faringe
In contrasto con il palato duro, il palato molle non è cheratinizzato e di colore rosa salmone. È facilmente visibile all’esame diretto premendo la lingua posteriore con una lama per la lingua e chiedendo al paziente di dire “Ahhh”. La deviazione del palato molle da un lato o dall’altro può indicare un problema neurologico o una neoplasia occulta. Una volta che la lingua posteriore è stata depressa e il paziente ha sollevato il palato molle, è possibile esaminare la faringe orale. Questo può occasionalmente essere complicato in pazienti che hanno un riflesso faringeo iperattivo; tuttavia, in tali casi, il riflesso faringeo può essere soppresso attraverso l’uso di anestetici topici. I pilastri tonsillari sono visualizzati più facilmente muovendo la lingua lateralmente con una lama per lingua.
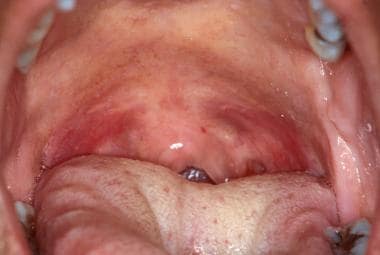 Il palato molle non è solitamente cheratinizzato ed è più vascolare del palato duro, creando il colore rosso più scuro.
Il palato molle non è solitamente cheratinizzato ed è più vascolare del palato duro, creando il colore rosso più scuro. Le cripte tonsillari sono altamente vascolari e appaiono più eritematose dei tessuti circostanti. I pazienti hanno spesso accumuli di cellule epiteliali desquamate, cibo e altri detriti presenti nelle cripte tonsillari, che possono portare a una sensazione di graffio in gola e alitosi. Il tessuto linfoide accessorio sulla faringe orale posteriore (adenoidi) è normale e appare come pallide papule irregolari della mucosa. Questi tessuti possono ingrandirsi in presenza di infiammazione o infezione. Le alterazioni della faringe orale non sono rare, specialmente con le infezioni virali orali (es. herpangina; malattia della mano, del piede e della bocca).
Le gengive
Le gengive sono esaminate più facilmente con la bocca parzialmente chiusa e le labbra retratte con le dita, una lama per la lingua o divaricatori di plastica. La gengiva attaccata (cioè la gengiva adiacente alle corone dei denti) è cheratinizzata e appare più chiara delle altre mucose orali (vedi la prima immagine sotto). Questo tessuto di solito è sodo, punteggiato e saldamente attaccato all’osso sottostante. La mucosa alveolare si estende dalla gengiva attaccata al vestibolo. In contrasto con le gengive attaccate, la mucosa alveolare non è cheratinizzata (vedi la seconda immagine sotto). Le gengive attaccate sono frequentemente pigmentate, la cui intensità è in qualche modo proporzionale alla presenza di pigmentazione cutanea; tuttavia, la mucosa alveolare è raramente pigmentata (vedi la terza immagine qui sotto).
 La gengiva attaccata adiacente ai denti è cheratinizzata e strettamente legata all’osso. La gengiva sana è punteggiata e assomiglia alla scorza degli agrumi (peau d’ orange).
La gengiva attaccata adiacente ai denti è cheratinizzata e strettamente legata all’osso. La gengiva sana è punteggiata e assomiglia alla scorza degli agrumi (peau d’ orange). 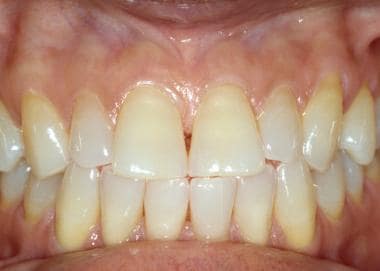 La mucosa alveolare si estende dalla giunzione mucogengivale per coprire la piega mucobuccale. Non è cheratinizzata e spesso appare più scura della mucosa alveolare.
La mucosa alveolare si estende dalla giunzione mucogengivale per coprire la piega mucobuccale. Non è cheratinizzata e spesso appare più scura della mucosa alveolare. 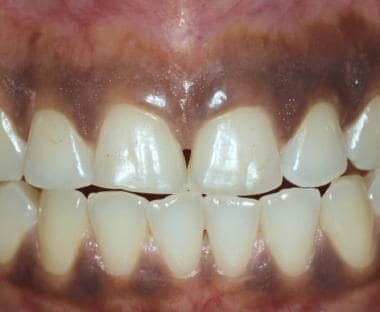 Le persone di colore hanno spesso una pigmentazione intraorale, compresa la gengiva attaccata. La quantità di pigmentazione è generalmente proporzionale alla quantità di pigmentazione cutanea. Quando presente, la pigmentazione razziale è bilaterale.
Le persone di colore hanno spesso una pigmentazione intraorale, compresa la gengiva attaccata. La quantità di pigmentazione è generalmente proporzionale alla quantità di pigmentazione cutanea. Quando presente, la pigmentazione razziale è bilaterale. Le alterazioni dell’aspetto clinico delle gengive possono essere un indicatore di gengivite o di una malattia sistemica. La causa più comune di eritema gengivale è la scarsa igiene dentale. I depositi di placca dentale e di tartaro provocano un’infiammazione gengivale e, se non vengono rimossi, coinvolgono le sottostanti strutture di supporto dei denti. La presenza di placca dentale trattenuta e tartaro serve anche come nido per un certo numero di lesioni gengivali reattive (ad esempio, granuloma piogenico). La gengiva è anche il sito iniziale di comparsa di malattie mucocutanee (come il lichen planus, il pemfigoide della membrana mucosa, il pemfigo vulgaris).
Dentizione
L’esame dei denti dovrebbe essere la parte finale dell’esame orale. La dentizione pediatrica o primaria consiste di un totale di 20 denti (2 molari, 1 canino e 2 incisivi per quadrante). La dentizione adulta, o secondaria, comprende 32 denti (3 molari, 2 premolari, 1 canino e 2 incisivi per quadrante).
Qualsiasi numero di difetti di sviluppo dei denti può essere evidente. L’anodontia parziale è un evento comune, specialmente per quanto riguarda gli incisivi laterali mascellari. Si possono anche notare denti soprannumerari (per esempio, mesiodeni). I denti mancanti e i denti soprannumerari si trovano comunemente in una varietà di disturbi ereditari (per esempio, la sindrome di Gardner, la sindrome digitale facciale orale). La carie grossolana delle superfici occlusali (mordenti) dei denti appare di solito come cavitazioni scolorite e rappresenta le conseguenze di una scarsa igiene orale. La carie che coinvolge le superfici interprossimali (cioè il contatto tra i denti) può non essere clinicamente evidente senza l’aiuto di radiografie intraorali. Le carie cervicali (la carie ai margini gengivali dei denti adiacenti alla gengiva attaccata) possono essere la prima manifestazione della bocca secca. Le carie della superficie radicolare sono anche comunemente osservate nei pazienti geriatrici con recessione gengivale
.