Sfondo
I versamenti pericardici sono di solito un ritrovamento accidentale su ecocardiogramma al lato del letto – a meno che un paziente mostra segni clinici di tamponamento fisiologico e shock ostruttivo. L’ecocardiogramma è sia sensibile che specifico per rilevare i versamenti pericardici.1 Anche se ci sono molte cause di versamenti pericardici, le cause più comuni di versamenti sintomatici nel mondo occidentale sono dovuti a neoplasia, pericardite, patologia traumatica o eziologia idiopatica. Nei paesi in via di sviluppo, tuttavia, i versamenti pericardici sono prevalentemente dovuti alla tubercolosi in un’area in cui è endemica.2,3 Le dimensioni del versamento sono classificate in base alla misurazione di una tasca di fluido durante la diastole. L’effusione lieve è definita come inferiore a 10 mm; effusione moderata, da 10 a 20 mm; e grande effusione, superiore a 20 mm.3
È importante notare che lo spazio pericardico contiene fino a 50 mL di fluido fisiologico che può essere visto all’ecocardiografia durante la sistole. I piccoli versamenti di solito contengono meno di 100 mL di fluido; i versamenti moderati contengono da 100 a 500 mL di fluido; e i versamenti grandi, oltre 500 mL di fluido. Il fluido delle effusioni più piccole tipicamente si stratifica posteriormente, mentre il fluido di alcune effusioni moderate e della maggior parte delle grandi effusioni può essere visto circonferenzialmente.
Segni e sintomi clinici
I pazienti con grandi effusioni croniche sono spesso asintomatici, e i sintomi clinici di solito sono correlati all’acuità dell’accumulo pericardico. I pazienti con versamenti sintomatici si presentano con dispnea da sforzo seguita da ortopnea, dolore toracico e talvolta disfagia, raucedine o singhiozzo dovuti all’irritazione delle strutture circostanti, fino a quando non mostrano una fisiologia da tamponamento che porta all’ipotensione secondaria allo shock ostruttivo. I segni più riconosciuti della fisiologia del tamponamento all’ecocardiografia sono il collasso diastolico precoce dell’atrio destro e del ventricolo destro, nonché l’interdipendenza ventricolare.4
Tecnica di imaging
Il versamento pericardico e il tamponamento cardiaco possono essere rilevati in qualsiasi vista ecocardiografica standard, con il liquido che di solito appare come una striscia anecoica. Il fluido apparirà inizialmente nella porzione dipendente dello spazio pericardico, ma può diventare circonferenziale man mano che cresce (Figura 1).

Figura 1.
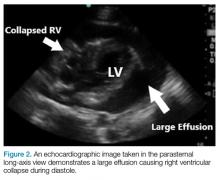
Figura 2.
Dopo aver determinato la presenza di un versamento, l’atrio destro e il ventricolo destro vengono valutati per i segni di collasso diastolico (Figura 2). Il collasso diastolico a volte può essere difficile da visualizzare. In questi casi, la modalità di modulazione del movimento (M-mode) può aiutare a visualizzare la presenza di un collasso diastolico (Figura 3).
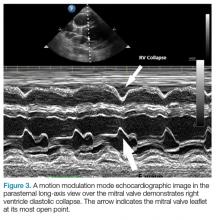
Figura 3.
L’altro segno di versamento pericardico è l’interdipendenza ventricolare (Figura 4), che si verifica quando un aumento di volume di un ventricolo causa una diminuzione di volume nell’altro. Questo è meglio visto in una vista apicale a quattro camere ed è secondario alla costrizione della camera causata dal versamento. Durante l’inspirazione, la pressione intratoracica negativa porta ad un aumento del riempimento dell’atrio e del ventricolo destro. A causa della costrizione causata dal versamento, il ventricolo destro può espandersi solo contro il setto, causando un accentuato inarcamento contro il ventricolo sinistro. Durante l’espirazione, l’aumento della pressione intratoracica e l’effusione portano ad una diminuzione del riempimento del ventricolo destro, causando l’effetto inverso.
Dopo aver valutato i segni di tamponamento all’esame, il passo successivo è quello di valutare la vena cava inferiore (IVC). Un modo semplice per identificare l’IVC sull’ecocardiografia è quello di visualizzare il cuore nella vista sub-xifoidea, quindi ruotare la sonda in modo che il marcatore sia rivolto verso la testa del paziente. Come dimostrato nella Figura 5, l’IVC dovrebbe essere vista entrare nell’atrio destro; se il paziente è veramente in shock ostruttivo, l’IVC dovrebbe essere pletorica con una minima variazione respiratoria.
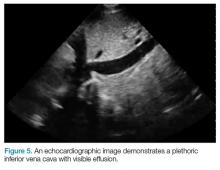
Figura 5.