– Utilizar el sistema de puntuación APACHE-II desde el principio para ayudar a predecir la gravedad de la pancreatitis.
– Considerar la nutrición enteral temprana en pacientes con enfermedad grave; dar este paso se ha relacionado con menores tasas de infección y menor duración de la estancia.
– Tener en cuenta los factores del paciente y el riesgo de infección grave a la hora de decidir si utilizar o no antibióticos profilácticos en casos de pancreatitis necrotizante grave.
CASO Una mujer caucásica de 57 años acudió a nuestro servicio de urgencias por dolor abdominal difuso y náuseas. Dijo que el dolor comenzó después de comer ese mismo día, y se localizó periumbilically, con la radiación a la espalda. Tuvo varios episodios de vómitos no biliosos y no sanguinolentos, pero negó tener fiebre, escalofríos o diarrea.
Su historial médico sólo destacaba por un episodio de pancreatitis por cálculos biliares 11 años antes, tras el cual se sometió a una colecistectomía. Los únicos medicamentos que tomaba eran ibandronato sódico (Boniva) para la osteoporosis (diagnosticada 2 años antes), un multivitamínico y suplementos de calcio, magnesio y vitamina E. En su historial familiar destacaba un hermano que tuvo cáncer de páncreas a los 50 años. La paciente refirió un consumo infrecuente de alcohol.
El examen abdominal era notable por la sensibilidad difusa a la palpación, más prominente en la región epigástrica. La paciente presentaba una guardia voluntaria, sin rebote, y ruidos intestinales positivos en todo momento.
Los estudios de laboratorio de la paciente al ingreso incluían una leucocitosis de 21.300 células/mcL y una hemoglobina y hematocrito de 17,3 g/dL y 52,1%, respectivamente. Tenía una amilasa de 1733 U/L y una lipasa de 4288 U/L. El lactato y la deshidrogenasa láctica eran de 1,83 mg/dL y 265 U/L, respectivamente. Las pruebas de función hepática y el panel metabólico básico estaban dentro de los límites normales. Una tomografía computarizada (TC) sin contraste del abdomen y la pelvis destacaba un páncreas agrandado con edema peripancreático y líquido libre en el abdomen.
La paciente fue sometida a una agresiva reanimación con líquidos durante las primeras 6 horas de su estancia en el hospital. Se observó que la diuresis era incongruente con la ingesta de líquidos, con poco más de 60 cc/h. Durante las siguientes 4 horas, se volvió progresivamente taquicárdica, taquipneica y somnolienta, con una creciente sensibilidad abdominal. Su nivel de potasio sérico se elevó a 4,9 mEq/L, mientras que el bicarbonato sérico disminuyó a 13 mEq/L y el calcio sérico, a 6,2 mg/dL. La gasometría arterial reveló una acidosis metabólica con un pH de 7,22.
Nuestra paciente fue trasladada posteriormente a la unidad de cuidados intensivos médicos, donde requirió intubación endotraqueal.
¿Cuál es la explicación más probable de su estado?
Pancreatitis necrotizante aguda
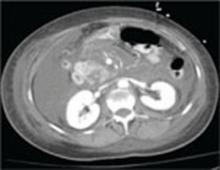
Una repetición de la tomografía computarizada de abdomen y pelvis con contraste intravenoso tomada el segundo día de ingreso reveló una extensa pancreatitis con desintegración completa del tejido pancreático y ausencia de realce pancreático (FIGURA), así como una gran cantidad de ascitis abdominal.
La pancreatitis es un diagnóstico común en pacientes hospitalizados, con aproximadamente 200.000 hospitalizaciones al año.1 La mayoría de los casos son leves y autolimitados, y requieren una intervención mínima que incluye reanimación con líquidos parenterales, control del dolor y restricción de la ingesta oral. La mayoría de los casos pueden atribuirse a cálculos biliares o al consumo excesivo de alcohol, pero aproximadamente el 25% de los casos son idiopáticos.1 Otras causas son la hipertrigliceridemia, las infecciones, la hipercalcemia y los medicamentos como la azatioprina, la 6-mercaptopurina, el trimetoprim sulfa-metoxazol y la furosemida. La pancreatitis necrotizante grave representa alrededor del 20% de todos los casos, pero conlleva una tasa de mortalidad de entre el 10% y el 30%.1
El diagnóstico se basa en las características clínicas junto con los marcadores bioquímicos. La amilasa es inespecífica, pero los niveles 3 veces el límite superior de la normalidad suelen ser diagnósticos de pancreatitis aguda. La lipasa tiene una sensibilidad del 85% al 100% para la pancreatitis, y es más específica que la amilasa. La alanina aminotransferasa >150 UI/L es 96% específica para la pancreatitis biliar.2 Nota: no hay pruebas que apoyen la monitorización diaria de estos niveles de enzimas como predictores de la mejora clínica o de la gravedad de la enfermedad.
Figura
Exploración por TAC del abdomen tomada el segundo día de ingreso
Predecir la gravedad en el momento de la presentación puede ser difícil
Como ocurrió con nuestra paciente, predecir la gravedad de la pancreatitis aguda en el momento de la presentación puede ser difícil. Los sistemas de puntuación que se utilizan habitualmente para evaluar la gravedad de la enfermedad incluyen la puntuación de Ranson, el APACHE-II (Acute Physiology and Chronic Health Evaluation-II) y el índice de gravedad de la TC, entre otros (TABLA). De ellos, la puntuación APACHE-II ha resultado ser la más predictiva de la progresión a enfermedad grave, con una precisión de hasta el 75%.3
Estudios recientes han demostrado que un índice de masa corporal >30 kg/m2 es un factor de riesgo independiente para la progresión a pancreatitis grave.4 Otros predictores clínicos son la escasa diuresis, el aumento del hematocrito, la agitación o confusión y la falta de mejoría de los síntomas en 48 horas.1
Aunque nuestra paciente acudió con síntomas inicialmente leves, rápidamente manifestó varios predictores clínicos de pancreatitis grave, entre ellos la escasa diuresis y el aumento de la confusión, así como una puntuación APACHE-II de 12 a las 6 horas de la presentación (los valores ≥8 indican un alto riesgo de progresión a enfermedad grave)
.