Extraorale Untersuchung
Anzeichen und Symptome sind wichtig, um die Ätiologie zu erkennen und das Fortschreiten der Krankheit zu überwachen, für die der Patient eine Behandlung sucht. Jeder Patient sollte mit einer extraoralen und intraoralen Untersuchung untersucht werden.
Das Vorhandensein von Halsschwellungen ist kein ungewöhnlicher Befund, insbesondere bei Patienten mit oralen Infektionen oder bösartigen Erkrankungen. Der Lymphabfluss aus der Mundhöhle erfolgt hauptsächlich in die submentalen und submandibulären Lymphknoten, obwohl auch andere regionale Lymphknoten betroffen sein können. Eine infektionsbedingte Lymphadenopathie ist im Allgemeinen durch bewegliche und schmerzhafte Knoten gekennzeichnet. Patienten mit Mundhöhlenkrebs weisen typischerweise eine nicht-schmerzhafte Knotenvergrößerung auf, mit festen oder harten Lymphknoten bei Palpation und Fixierung (Immobilität).
Speicheldrüsenpathologien der großen Speicheldrüsen lassen sich am besten durch sorgfältiges Abtasten der präaurikulären Haut auf Erkrankungen der Ohrspeicheldrüse feststellen (siehe zweites Bild unten). Die extraorale Palpation der submandibulären und sublingualen Drüsen kann oft Vergrößerungen und Empfindlichkeit aufzeigen; die bimanuelle Palpation ist jedoch häufig effektiver.
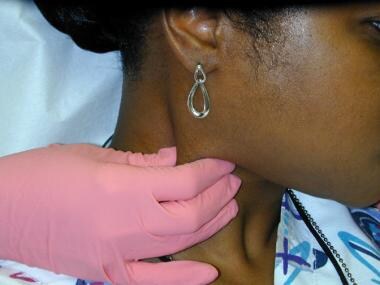 Die vordere zervikale Lymphknotenkette ist häufig sowohl bei entzündlichen oralen Erkrankungen als auch bei metastatischen Erkrankungen betroffen. Nodale Veränderungen sind entlang des Musculus sternocleidomastoideus tastbar.
Die vordere zervikale Lymphknotenkette ist häufig sowohl bei entzündlichen oralen Erkrankungen als auch bei metastatischen Erkrankungen betroffen. Nodale Veränderungen sind entlang des Musculus sternocleidomastoideus tastbar. 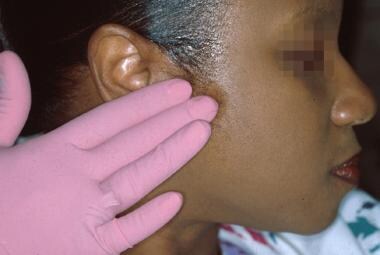 Ohrspeicheldrüsenmassen (besonders im Oberlappen) können durch digitale Palpation entdeckt werden.
Ohrspeicheldrüsenmassen (besonders im Oberlappen) können durch digitale Palpation entdeckt werden. Myofasziale und Kiefergelenkschmerzen (TMJ) sind bei Patienten häufig anzutreffen. Alle Patienten sollten auf eine mögliche Asymmetrie des Gesichts und eine Einschränkung der Öffnung, der Abweichung oder des Schutzes untersucht werden. Das Kiefergelenk wird bei geschlossenem Mund mit dem ersten und zweiten Finger über dem Gelenk auf Funktion und Schmerzempfindlichkeit abgetastet. Der Patient wird dann aufgefordert, den Mund wiederholt zu öffnen und zu schließen, um das Vorhandensein von Krepitus, symptomatischem Knacken oder Ploppen zu beurteilen. Diese können auch festgestellt werden, indem die Spitzen des fünften Fingers in die äußeren Gehörgänge gelegt werden (siehe Abbildung unten).
Alle Kaumuskeln sollten auf mögliche Empfindlichkeit beim Zusammenbeißen und in Ruhe abgetastet werden (insbesondere der Masseter und der Temporalis, die extraoral abgetastet werden können). Während der Untersuchung ist es wichtig, den Patienten zu bitten, auf besondere Schmerzbereiche (Triggerpunkte) hinzuweisen.Der mandibuläre Ansatz des M. temporalis und des M. pterygoideus medialis werden in der Regel ertastet, indem der zweite Finger in den hinteren Kiefervorhof eingeführt wird.
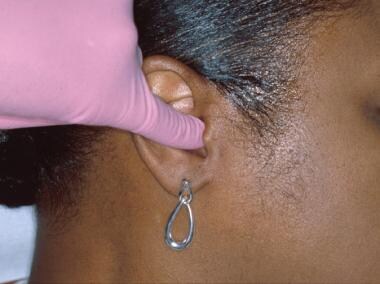 Krepitation, Knacken und Ploppen der Kiefergelenke können festgestellt werden, indem die Spitzen der kleinen Finger in die äußeren Gehörgänge eingeführt werden und der Patient eine Reihe von exkursiven Unterkieferbewegungen ausführt. Ein Stethoskop, das vor der Ohrmuschel platziert wird, kann hilfreich sein.
Krepitation, Knacken und Ploppen der Kiefergelenke können festgestellt werden, indem die Spitzen der kleinen Finger in die äußeren Gehörgänge eingeführt werden und der Patient eine Reihe von exkursiven Unterkieferbewegungen ausführt. Ein Stethoskop, das vor der Ohrmuschel platziert wird, kann hilfreich sein. Beide Lippen sollten visuell und durch Palpation untersucht werden. Der Zinnoberrand ist in der Regel glatt und biegsam (siehe Bild unten).
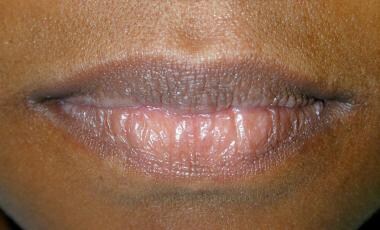 Der Zinnoberrand der Lippen sollte glatt und geschmeidig sein. Bitten Sie die Patientinnen, jeglichen Lippenstift zu entfernen, der die darunter liegenden Oberflächenveränderungen verdecken könnte.
Der Zinnoberrand der Lippen sollte glatt und geschmeidig sein. Bitten Sie die Patientinnen, jeglichen Lippenstift zu entfernen, der die darunter liegenden Oberflächenveränderungen verdecken könnte. Intraorale Untersuchung
Wie jeder andere Teil der körperlichen Untersuchung sollte auch die intraorale Untersuchung systematisch durchgeführt werden. Für viele Gesundheitsdienstleister ist die Untersuchung der Mundhöhle eine klinische Fertigkeit, die nur durch Wiederholung erworben werden kann. Angemessene Beleuchtung ist eine wesentliche Komponente für eine gute orale Untersuchung. Zahnarztpraxen sind für solche Untersuchungen ausgestattet; Ärzte, die normalerweise keine fest installierten oder am Kopf montierten Untersuchungsleuchten verwenden, sind jedoch möglicherweise gezwungen, sich auf Taschenlampen oder eine Stiftlampe zu verlassen, die durch die Raumbeleuchtung ergänzt werden.
Wenn Patienten herausnehmbare Prothesen tragen, sollten diese entfernt werden, um eine gründliche intraorale Untersuchung durchzuführen. Zahnprothesen sollten auf ihren Sitz, ihr allgemeines Aussehen und ihre Hygiene hin untersucht werden.
Jede anatomische Struktur sollte visuell inspiziert und ertastet werden; mögliche Läsionen sollten im Hinblick auf Größe, Ausdehnung, Dicke, Textur, Farbe, Konsistenz und Schmerzempfindlichkeit beurteilt werden. Die Mundschleimhaut wird traditionell als lachsrosa beschrieben; es gibt jedoch große Unterschiede je nach Rasse, Vaskularität und Keratinisierung.
Lippenschleimhaut
Wenden Sie die Lippen und inspizieren Sie die Lippenschleimhaut (oben und unten) (siehe Abbildung unten).
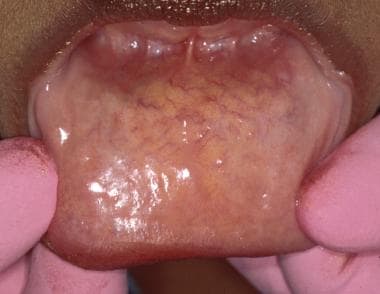 Die Lippenschleimhaut ist typischerweise glatt und glitzernd. Ist die Schleimhaut trocken, können punktförmige Schleimhautabsonderungen aus den kleinen Speicheldrüsen sichtbar werden.
Die Lippenschleimhaut ist typischerweise glatt und glitzernd. Ist die Schleimhaut trocken, können punktförmige Schleimhautabsonderungen aus den kleinen Speicheldrüsen sichtbar werden. Bei gesunden Menschen erscheint die Labialschleimhaut glatt, weich und durch die kleinen Speicheldrüsen gut geschmiert. Angst vor der Untersuchung („Weißkittel-Syndrom“) kann zu einer vorübergehenden Hyposalivation führen. In solchen Fällen kann sich die Schleimhaut klebrig anfühlen. Die kleinen Speicheldrüsen der Unterlippe sind häufig tastbar. Die Unterlippe ist häufig Verletzungen ausgesetzt, die ein Trauma der kleinen Speicheldrüsengänge verursachen können, was zur Bildung einer Mukozele führt, einer Läsion, die am häufigsten in der Unterlippenschleimhaut zu finden ist.
Wangenschleimhaut
Die Untersuchung der Wangenschleimhaut lässt sich am einfachsten durchführen, indem der Patient den Mund teilweise öffnet und die Wangenschleimhaut mit einem Mundspiegel oder Zungenspatel dehnt. Die Öffnung der Ohrspeicheldrüse (d. h. der Stensen-Gang) kann als kleine punktförmige Weichteilmasse auf der Wangenschleimhaut neben den ersten bleibenden Backenzähnen gefunden werden.
Bei einigen Patienten können leichte grau-weiße Linien auf der Wangenschleimhaut auftreten, die bei Dehnung der Schleimhaut verschwinden (Leukoedem). Ein weiterer häufiger Befund auf der Wangenschleimhaut oder der Lippenschleimhaut sind die Fordyce-Granula. Diese stellen ektopische Talgdrüsen dar.
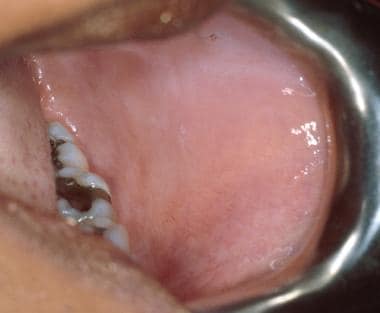 Leukoödem der Wangenschleimhaut. Das milchig-weiße Aussehen der Schleimhaut stellt ein Gewebeödem dar und verschwindet, wenn die Schleimhaut gedehnt wird.
Leukoödem der Wangenschleimhaut. Das milchig-weiße Aussehen der Schleimhaut stellt ein Gewebeödem dar und verschwindet, wenn die Schleimhaut gedehnt wird. Auch die Linea alba („weiße Linie“) wird häufig auf der Wangenschleimhaut als Folge eines chronischen Traumas gegen Zähne beobachtet. Linea alba manifestiert sich als horizontaler weißer Streifen entlang der Wangenschleimhaut in Höhe der Okklusionsebene beidseitig.
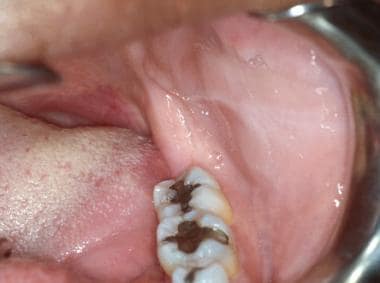 Die Linea alba der linken Wangenschleimhaut in Höhe der Okklusionsebene. Die Mündung des Ductus Stensen befindet sich oberhalb der Linea alba, neben dem ersten bleibenden Oberkiefermolaren. Bei leichter Palpation der Ohrspeicheldrüse tritt seröser Speichel aus dem Ductus aus.
Die Linea alba der linken Wangenschleimhaut in Höhe der Okklusionsebene. Die Mündung des Ductus Stensen befindet sich oberhalb der Linea alba, neben dem ersten bleibenden Oberkiefermolaren. Bei leichter Palpation der Ohrspeicheldrüse tritt seröser Speichel aus dem Ductus aus. Speichel sollte aus dem Ausführungsgang ausgedrückt werden können; allerdings kann eine extraorale Massage der Drüse erforderlich sein. Der Speichel sollte klar und wässrig sein, und der Patient sollte bei dem Verfahren keine Beschwerden verspüren. Wie bei den Lippen sollte auch die Wangenschleimhaut gut mit Speichel benetzt sein. Kleine Speicheldrüsen und Fordyce-Granula können der Wangenschleimhaut eine körnige Textur verleihen.
Zunge und Mundboden
Alle Oberflächen der Zunge sollten untersucht werden, einschließlich des Dorsums, der Seiten und der ventralen Zunge. Die dorsale Oberfläche der Zunge lässt sich am einfachsten sichtbar machen, indem der Patient die Zunge herausstreckt und versucht, die Kinnspitze zu berühren. Alternativ kann die Zungenspitze auch mit den Fingern und einer 2 x 2 Zoll großen Gaze gefasst werden. Die dorsale Oberfläche der Zunge ist gleichmäßig mit zahlreichen fadenförmigen Papillen bedeckt, wie unten dargestellt. Zwischen den filiformen Papillen befinden sich Dutzende pilzförmiger Papillen, von denen jede eine oder mehrere Geschmacksknospen enthält, wie unten gezeigt.
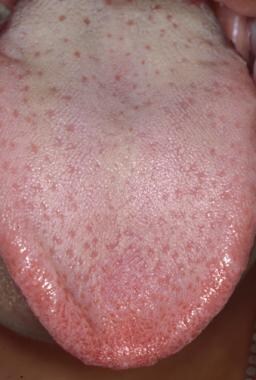 Die dorsale Oberfläche der Zunge ist eine Mischung aus dünnen, keratinisierten, filiformen Papillen, die mit rosafarbenen pilzförmigen Papillen durchsetzt sind.
Die dorsale Oberfläche der Zunge ist eine Mischung aus dünnen, keratinisierten, filiformen Papillen, die mit rosafarbenen pilzförmigen Papillen durchsetzt sind. 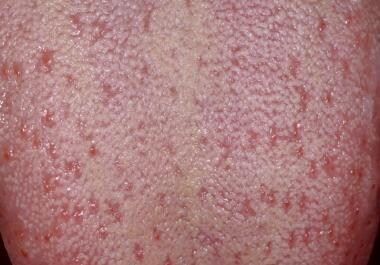 Jede der rosa pilzförmigen Papillen ist mit mehreren Geschmacksknospen verbunden.
Jede der rosa pilzförmigen Papillen ist mit mehreren Geschmacksknospen verbunden. Die zirkumvallaten Papillen befinden sich an der Grenze zwischen den vorderen zwei Dritteln und dem hinteren Drittel der Zunge. Diese Strukturen sind normalerweise 8-12 an der Zahl und sind in einem V-förmigen Muster vor dem Foramen cecum angeordnet, einer flachen Vertiefung, die ein entwicklungsbedingtes Überbleibsel des Ductus thyroglossalis darstellt. Wie die fungiformen Papillen enthalten auch die zirkumvallaten Papillen zahlreiche Geschmacksknospen.
Die behaarte oder haarige Zunge ist durch hyperplastische filiforme Papillen und eine Anhäufung von Keratin aufgrund einer erhöhten Retention und einer verminderten Exfoliation infolge von Dehydratation gekennzeichnet. Die Patienten können über Mundgeruch und sogar Würgereiz klagen, insbesondere wenn der Belag auf der hinteren Zunge in der Nähe der Papillen des Zungengrundes lokalisiert ist.
Eine Rissbildung auf der dorsalen Oberfläche der Zunge wurde bei Patienten mit Mundtrockenheit oder Syndromen (z.B., Trisomie 21) beschrieben; in der überwiegenden Mehrheit der Fälle ist das Vorhandensein von Rissen jedoch ohne klinische Bedeutung.
Eine Atrophie der Zungenrückfläche kann sekundär zu Ernährungsmängeln, einigen Medikamenten (z. B. Hydroxyharnstoff), erythematöser Candidose und anderen mukokutanen Erkrankungen sein. Zusätzlich zu den Beschwerden berichten die Patienten häufig über veränderte Geschmacksempfindungen.
Blattpapillen sind Strukturen auf der posterolateralen Seite der Zunge, die zusätzliche Geschmacksknospen enthalten. Diese können oft mit abnormalem Gewebe verwechselt werden, da sie in Größe und Aussehen variieren können.
Die seitlichen Ränder der Zunge können untersucht werden, indem man die Zungenspitze mit einem Mullschwamm fasst, sie ausstreckt und seitlich dreht. Die seitlichen Ränder der Zunge sind nicht von einer großen Anzahl von Papillen bedeckt. Die Schleimhaut ist stärker erythematisiert, und je weiter man sich am seitlichen Zungenrand nach hinten bewegt, desto deutlicher treten vertikale Fissuren hervor. Am Zungengrund finden sich Ansammlungen von schleimhautfarbenem Gewebe mit einer bossierten Oberfläche. Dieses akzessorische lymphatische Gewebe (Zungenmandel) ist Bestandteil des Waldeyer-Rings und kann sich bei Infektionen oder lokalen Entzündungen vergrößern.
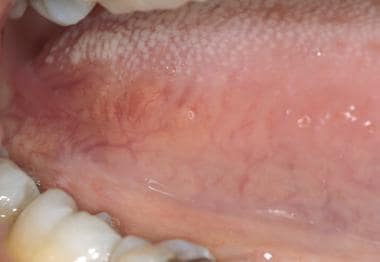 Der seitliche Zungenrand weist gelegentlich vertikale Riffelungen auf, kann aber auch glatt und glitzernd erscheinen. Die Zungenmandeln an der posterior-lateralen Basis der Zunge stellen die vordere Verlängerung des Waldeyer-Rings dar. Diese Gewebe können durch Entzündungen, Infektionen oder Neoplasien vergrößert werden.
Der seitliche Zungenrand weist gelegentlich vertikale Riffelungen auf, kann aber auch glatt und glitzernd erscheinen. Die Zungenmandeln an der posterior-lateralen Basis der Zunge stellen die vordere Verlängerung des Waldeyer-Rings dar. Diese Gewebe können durch Entzündungen, Infektionen oder Neoplasien vergrößert werden. Die ventrale Oberfläche der Zunge lässt sich am einfachsten sichtbar machen, indem der Patient die Zungenspitze an den Gaumen legt. Das sublinguale Gefäßsystem ist oft ausgeprägt, besonders bei älteren Menschen. Häufig lassen sich Gewebefransen, die Plica sublingualis, beobachten, die sich von der ventralen Oberfläche der Zunge aus erstrecken, wie unten dargestellt. Der Mundboden, der der Wangenschleimhaut ähnelt, ist lachsrosa gefärbt. Die Öffnungen der submandibulären Drüsen (d. h. die Wharton-Gänge) befinden sich als zwei Papillen in der Mittellinie auf beiden Seiten des Zungenbändchens (siehe unten).
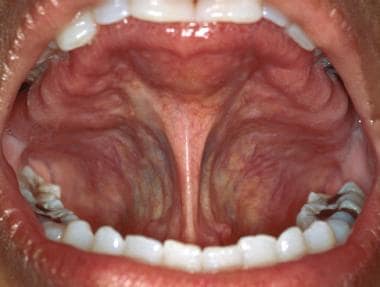 Das Zungenbändchen ist die primäre Weichteilbefestigung der Zunge am Mundboden. Ein zu starkes Anlegen des Zungenbändchens kann zu Sprachstörungen führen.
Das Zungenbändchen ist die primäre Weichteilbefestigung der Zunge am Mundboden. Ein zu starkes Anlegen des Zungenbändchens kann zu Sprachstörungen führen. 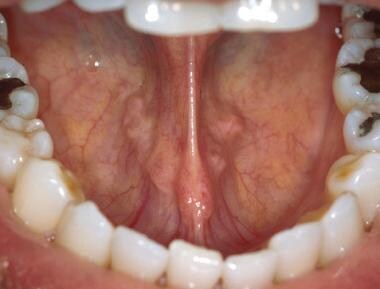 Die Ostien der Wharton-Gänge, die sich an der Basis des Zungenbändchens befinden, erscheinen als zwei bilaterale, punktierte Strukturen. Durch bimanuelle Palpation der Submandibulardrüsen kann schleimiger Speichel aus den Gängen ausgedrückt werden.
Die Ostien der Wharton-Gänge, die sich an der Basis des Zungenbändchens befinden, erscheinen als zwei bilaterale, punktierte Strukturen. Durch bimanuelle Palpation der Submandibulardrüsen kann schleimiger Speichel aus den Gängen ausgedrückt werden. Speichel sammelt sich während einer oralen Untersuchung häufig im Mundboden. Dieser gesammelte Speichel lässt sich am einfachsten mit einem Mulltuch entfernen. Die anschließende bimanuelle Palpation der submandibulären und sublingualen Drüsen sollte zur Expression von Speichel aus den Wharton-Gängen führen. Dieser Speichel ist in der Regel zähflüssiger als der aus den Ohrspeicheldrüsen, da er einen höheren Anteil an schleimigem Speichel enthält.
Sowohl die ventrale/laterale Oberfläche der Zunge als auch der Mundboden sind häufige Stellen für Mundkrebs. Eine Inzisionsbiopsie bleibt der Goldstandard, um eine Dysplasie oder ein invasives Plattenepithelkarzinom auszuschließen.
Harter Gaumen
Der Gaumen wird in den weichen Gaumen im hinteren Bereich und den harten Gaumen im vorderen Bereich unterteilt. Die direkte visuelle Inspektion des harten Gaumens ist am einfachsten mit einem intraoralen Spiegel zu bewerkstelligen. Der harte Gaumen ist, ähnlich wie die befestigte Gingiva, aufgrund seiner verstärkten Keratinisierung normalerweise weniger rosa als andere Stellen der Mundschleimhaut (siehe Abbildung unten). Der vordere harte Gaumen ist von zahlreichen faserigen Kämmen oder Rugae bedeckt (siehe zweites Bild unten), und bei vielen Personen ist die Mittellinie der Schneidepapille (die Öffnung des Schneidekanals) an der Vorderseite deutlich ausgeprägt.
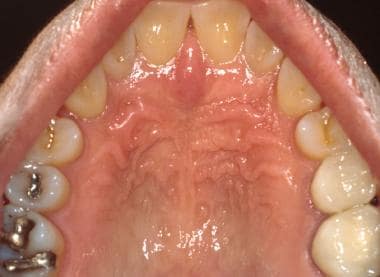 Die harte Gaumenschleimhaut ist durch keratinisiertes Epithel gekennzeichnet und von einer Reihe von faserigen Kämmen oder Rugae bedeckt. Die Schleimhaut überlagert mehrere kleine Speicheldrüsen.
Die harte Gaumenschleimhaut ist durch keratinisiertes Epithel gekennzeichnet und von einer Reihe von faserigen Kämmen oder Rugae bedeckt. Die Schleimhaut überlagert mehrere kleine Speicheldrüsen. 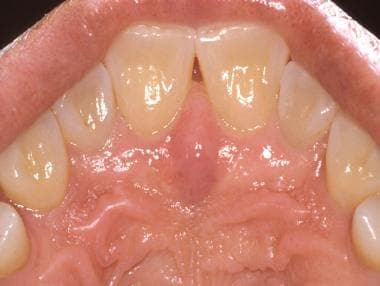 Man beachte die Mittellinie der Papilla incisiva posterior der Oberkieferschneidezähne. Diese stellt den unteren Aspekt des Ductus nasopalatina dar und überlagert ein umfangreiches neurovaskuläres Bündel, das den vorderen harten Gaumen versorgt.
Man beachte die Mittellinie der Papilla incisiva posterior der Oberkieferschneidezähne. Diese stellt den unteren Aspekt des Ductus nasopalatina dar und überlagert ein umfangreiches neurovaskuläres Bündel, das den vorderen harten Gaumen versorgt. Kleine Speicheldrüsen sind im harten Gaumen reichlich vorhanden; aus diesem Grund findet man an dieser Stelle eine hohe Inzidenz von kleinen Speicheldrüsenneoplasmen, sowohl gutartige als auch bösartige.
Weichgaumen und Oropharynx
Im Gegensatz zum harten Gaumen ist der weiche Gaumen nicht verhornt und lachsrosa gefärbt. Er lässt sich bei der direkten Untersuchung leicht erkennen, indem man mit einem Zungenspatel auf die hintere Zunge drückt und den Patienten anweist, „Ahhh“ zu sagen. Eine Abweichung des weichen Gaumens nach der einen oder anderen Seite kann auf ein neurologisches Problem oder ein okkultes Neoplasma hinweisen. Sobald die hintere Zunge eingedrückt ist und der Patient den weichen Gaumen angehoben hat, kann der orale Pharynx untersucht werden. Dies kann gelegentlich bei Patienten mit hyperaktivem Würgereflex kompliziert sein; in solchen Fällen kann der Würgereflex jedoch durch den Einsatz von Lokalanästhetika unterdrückt werden. Die Tonsillensäulen lassen sich am einfachsten sichtbar machen, indem die Zunge mit einem Zungenspatel seitlich bewegt wird.
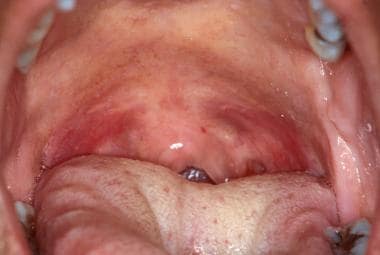 Der weiche Gaumen ist normalerweise nicht verhornt und stärker durchblutet als der harte Gaumen, was zu seiner dunkleren roten Farbe führt.
Der weiche Gaumen ist normalerweise nicht verhornt und stärker durchblutet als der harte Gaumen, was zu seiner dunkleren roten Farbe führt. Die Tonsillenkrypten sind stark durchblutet und erscheinen rötlicher als das umgebende Gewebe. Die Patienten haben oft Ansammlungen von abgeschuppten Epithelzellen, Nahrungsmitteln und anderen Ablagerungen in den Tonsillenkrypten, was zu einem kratzenden Gefühl im Rachen und Mundgeruch führen kann. Das akzessorische Lymphgewebe im hinteren oralen Pharynx (Adenoide) ist normal und erscheint als blasse, unregelmäßige Schleimhautpapeln. Bei einer Entzündung oder Infektion kann sich dieses Gewebe vergrößern. Veränderungen des oralen Pharynx sind nicht ungewöhnlich, insbesondere bei oralen Virusinfektionen (z. B. Herpangina; Hand-Fuß-Mund-Krankheit).
Gingivae
Das Zahnfleisch lässt sich am einfachsten untersuchen, wenn der Mund teilweise geschlossen ist und die Lippen mit den Fingern, einem Zungenspatel oder einem Lippenspreizer aus Kunststoff zurückgezogen werden. Die befestigte Gingiva (d. h. die an die Zahnkronen angrenzende Gingiva) ist keratinisiert und erscheint blasser als die übrige Mundschleimhaut (siehe erstes Bild unten). Dieses Gewebe ist normalerweise fest, gepunktet und fest mit dem darunter liegenden Knochen verbunden. Die Alveolarschleimhaut erstreckt sich von der befestigten Gingiva bis zum Vestibulum. Im Gegensatz zu den befestigten Gingivae ist die Alveolarschleimhaut nicht verhornt (siehe zweites Bild unten). Die befestigten Gingivae sind häufig pigmentiert, wobei die Intensität der Pigmentierung in gewisser Weise proportional zum Vorhandensein der Hautpigmentierung ist; die Alveolarschleimhaut ist jedoch selten pigmentiert (siehe drittes Bild unten).
 Die befestigte Gingiva neben den Zähnen ist keratinisiert und fest mit dem Knochen verbunden. Gesunde Gingiva ist gesprenkelt und ähnelt der Schale von Zitrusfrüchten (peau d‘ orange).
Die befestigte Gingiva neben den Zähnen ist keratinisiert und fest mit dem Knochen verbunden. Gesunde Gingiva ist gesprenkelt und ähnelt der Schale von Zitrusfrüchten (peau d‘ orange). 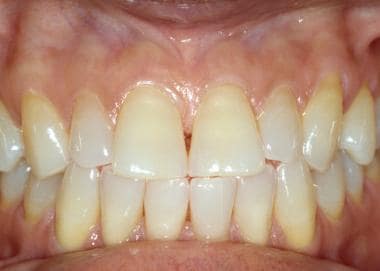 Die Alveolarschleimhaut erstreckt sich von der mukogingivalen Grenze bis zur mukobukkalen Falte. Sie ist nicht keratinisiert und erscheint oft dunkler als die Alveolarschleimhaut.
Die Alveolarschleimhaut erstreckt sich von der mukogingivalen Grenze bis zur mukobukkalen Falte. Sie ist nicht keratinisiert und erscheint oft dunkler als die Alveolarschleimhaut. 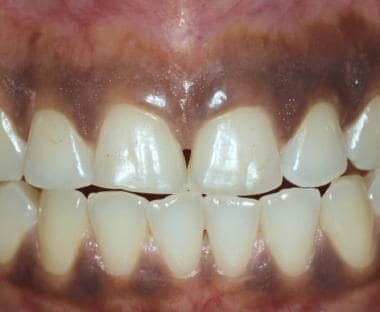 Menschen mit Hautfarbe haben häufig eine intraorale Pigmentierung, einschließlich der angelegten Gingiva. Die Menge der Pigmentierung ist im Allgemeinen proportional zur Menge der kutanen Pigmentierung. Wenn vorhanden, ist die rassische Pigmentierung bilateral.
Menschen mit Hautfarbe haben häufig eine intraorale Pigmentierung, einschließlich der angelegten Gingiva. Die Menge der Pigmentierung ist im Allgemeinen proportional zur Menge der kutanen Pigmentierung. Wenn vorhanden, ist die rassische Pigmentierung bilateral. Veränderungen im klinischen Erscheinungsbild der Gingivae können auf eine Gingivitis oder eine systemische Erkrankung hinweisen. Die häufigste Ursache für Zahnfleischrötungen ist eine schlechte Zahnhygiene. Ablagerungen von Zahnbelag und Zahnstein führen zu einer Entzündung des Zahnfleisches und, wenn sie nicht entfernt werden, zu einer Beeinträchtigung der darunter liegenden Stützstrukturen der Zähne. Das Vorhandensein von Zahnbelag und Zahnstein dient auch als Nidus für eine Reihe reaktiver Gingivaläsionen (z. B. pyogenes Granulom). Die Gingiva ist auch der Ausgangsort für das Auftreten von Schleimhauterkrankungen (z. B. Lichen planus, Schleimhautpemphigoid, Pemphigus vulgaris).
Zähne
Die Untersuchung der Zähne sollte der letzte Teil der oralen Untersuchung sein. Das Kinder- oder Milchgebiss besteht aus insgesamt 20 Zähnen (2 Backenzähne, 1 Eckzahn und 2 Schneidezähne pro Quadrant). Das Erwachsenen- oder Sekundärgebiss umfasst 32 Zähne (3 Molaren, 2 Prämolaren, 1 Eckzahn und 2 Schneidezähne pro Quadrant).
Es kann eine Reihe von Entwicklungsstörungen der Zähne auftreten. Partielle Anodontie ist ein häufiges Phänomen, insbesondere bei den oberen seitlichen Schneidezähnen. Überzählige Zähne (z. B. Mesiodens) können ebenfalls festgestellt werden. Fehlende Zähne und überzählige Zähne treten häufig bei einer Reihe von Erbkrankheiten auf (z. B. Gardner-Syndrom, orales digitales Gesichtssyndrom). Grobe Karies an den Kauflächen (Bissflächen) der Zähne zeigt sich in der Regel als verfärbte Kavitationen und ist die Folge einer schlechten Mundhygiene. Karies an den interproximalen (d. h. Zahn-zu-Zahn-Kontakt) Flächen ist ohne intraorale Röntgenaufnahmen möglicherweise klinisch nicht erkennbar. Zervikale Karies (Karies an den Zahnfleischrändern der Zähne, die an die befestigte Gingiva angrenzen) kann die erste Manifestation von Mundtrockenheit sein. Karies an der Wurzeloberfläche wird auch häufig bei geriatrischen Patienten mit Zahnfleischrückgang beobachtet